Актуальность темизумовлена большой частотой указанных выше острых состояний в детской хирургии и урологии. В связи с повышением возраста больных, которые лечатся в детских стационарах до 18 лет, значительно чаще стала диагностироваться мочекаменная болезнь со всеми ее осложнениями (острый пиелонефрит, гидронефроз, пионефроз). Больные дети с синдромом разбухшей (острой) мошонкискладають большое количество среди всех ургентных состояний. Внедрение хирургической тактики позволило кардинально улучшить результаты лечения. Травматические повреждения органов мочевыводящей системы является одним из самых сложных разделов в неотложной урологии. Большинство из них благодаря серьезным осложнением приводят к инвалидизации или смерти пострадавших. Знание этого раздела хирургии дает шанс избежать тяжелых последствий таких травм.
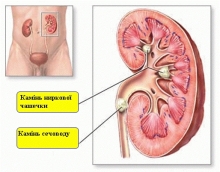
Мочекаменная болезнь
встречается во многих странах мира, но распространение его на земном шаре неравномерно. Есть отдельные районы, где оно имеет эпидемический характер и является краевой патологией, а есть страны, где мочекаменная болезнь встречается редко. В Украине эндемическими по мочекаменной болезни, есть районы Западного Донбасса, отдельные регионы Днепропетровской, Харьковской областей. Проблему этиологии и патогенеза мочекаменной болезни не решено. Несмотря на многочисленную литературу, посвященную этому вопросу, до сих пор нет единого мнения относительно причин и механизма образования камней. Различают формальный и казуальный генез мочевого літіазу. Под формальным генезу понимают физико-химические процессы, которые приводят к образованию камня. До казуального генеза относятся болезненные состояния и факторы, которые активируют деятельность генетического механизма.
в Отношении формального генеза существуют две теории: кристаллизационная и теория матрицы. Согласно кристалізаційною теорией образования камня является следствием нарушения коллоидного состояния мочи, что сопровождается типичной кристаллизацией солей. В норме моча человека представляет собой ультрафільтрат плазмы крови, который содержит в себе большое количество продуктов минерального и органического обмена, остаточных продуктов метаболизма, которые находятся в зависному растворенном состоянии благодаря наличию в моче стабилизирующих "защитных" коллоидов. Их система может нарушаться в случае изменения реакции и поверхностного натяжения мочи, уростазу, наличия микробов, лейкоцитов, фибрина и др. В таких случаях происходит осаждение солей и образованию большого количества аморфных или кристаллических частиц, не соединенных между собой. Каждая доля может стать ядром для образования будущего камня, как и колонии бактерий, клетки эпителия, поврежденные участки слизистой оболочки мочевых путей.
Согласно теории матрицы, основой камнеобразования является білокумісне органическое ядро – матрица, на которое наслаиваются кристаллы солей. Об этом свидетельствует то, что каждый мочевой камень состоит из двух компонентов: органической основы – матрицы, который составляет 2-3 % сухой массы камня, и минеральной, что имеет кристаллическую структуру и интимно связана с матрицей.
В основе казуального генеза лежит ряд эндогенных и экзогенных факторов. Из эндогенных факторов большое значение в процессе образования камней имеют нарушения физико-химических свойств мочи и минерального обмена веществ, эндокринная патология (гіперпаратиріоз), гиповитаминоз, инфекция мочевых путей, нарушения оттока мочи, повреждения спинного и головного мозга, скелета, длительное горизонтальное положение больного, повышение температуры тела до высоких цифр, которая приводит к олигурии и др.
В этиологии и патогенезу мочекаменной болезни у детей наряду с перечисленными факторами учитываются также особенности обменных процессов, заболевания пищеварительной системы, особенности питания, аномалии развития мочевой системы, эмбриональное и инфантильный тип почечной лоханки; социально-бытовые условия. В детском возрасте отмечается лабильность водно-солевого обмена, в регулировании которого, кроме почек принимают участие кожа, пищеварительная система и дыхательные пути. К тому же в организме ребенка содержится больше, чем у взрослого, внеклеточной жидкости, которая легко теряется при диарее, рвоте, повышенной потливости, при высокой температуре тела. Быстрое обезвоживание приводит к нарушению минерального обмена, сгущение крови, уменьшение диуреза, повышение концентрации мочи, что является благоприятными условиями для образования мочевых камней. Нарушения уродинамики у детей является одним из важных факторов камнеобразования. Уростаз не только способствует образованию кристаллов в моче, но и приводит к нарушению кровообращения в почке и развитию пиелонефрита. Главной причиной уростазу, как известно, являются пороки развития мочевой системы. Камень, который образовался в результате нарушения уродинамики, усиливает уростаз, т. е. образуется порочный круг.
в Основном камни локализуются в порожнинній системе почек (60-70 %), мочеточниках (20-25 %); мочевом пузыре и мочеиспускательном канале – в остальных случаях.
в Зависимости от химического состава различают органические камни (белковые, цистиновые, ксантиновые, холестериновые) и неорганические (оксалаты, ураты, фосфаты, карбонаты). Встречаются и смешанные камни (чаще у детей старшего возраста).
Клиническая картина
мочекаменной болезни зависит от возраста ребенка, размера и расположения камня, наличия инфекции и др. Основные признаки – боль, гематурия, лейкоцитурия. В связи с тем, что мочеточник у детей относительно шире, небольшие по размерам камни отходят легче, без выраженного синдрома почечной колики, которая бывает только у 10-18 % больных.
Клиника почечной колики в основном такая же, как у взрослых. Но типичное распространение боли отмечают только у детей старше 7-9 лет, они более четко определяют локализацию боли. У детей младшего возраста колика – это сильная боль в животе, которая сопровождается тошнотой, рвотой, беспокойством. При острых заболеваниях органов брюшной полости (острый аппендицит, кишечная непроходимость, панкреатит, холецистогепатит и т. п) дети лежат неподвижно потому, что каждое движение усиливает боль. При почечной колике боль бывает очень интенсивным, но он не усиливается во время движения. Поэтому дети занимают такое положение, при котором интенсивность боли уменьшается. Иногда им удается занять какую-то причудливую позу – на четвереньках, вниз головой и проч.
В основном неосложненная мочекаменная болезнь проявляется ноющей болью в животе и поясничной области. После физической нагрузки может появиться кратковременная макрогематурия. Этот симптом чаще возникает при камнях мочевого пузыря – родители должны немедленно обратиться к врачу.
Второй после болевого синдрома признаком мочекаменной болезни является гематурия. ее причина – непосредственная травма конкрементом слизистой оболочки, присоединение инфекции с развитием пиелонефрита, застой крови в почке, форнікальний рефлюкс. Отхождение камня является достоверным признаком мочекаменной болезни.
Очень рано наличие конкремента в мочевых путях осложняется инфицированием. Присоединение инфекции и развитие пиелонефрита меняет клиническую картину: боль не стихает, лихорадка постоянная или інтермітивна; частое мочеиспускание, мутная моча; симптомы хронической интоксикации (плохой сон и аппетит, тошнота, бледность кожи, анемия).
Вторым по частоте осложнением мочекаменной болезни после пиелонефрита являются гидронефроз, который может развиться в случае хронического закупоривания мочеточника. Чем ниже находится конкремент, тем медленнее развивается гидронефроз. При двусторонних камнях мочеточников возникает анурия.
Диагностика
мочекаменной болезни требует выделения таких групп риска: дети с длительной лейкоцитурией и гематурией; дети с гипотрофией; дети, которые жалуются на боль в животе. Именно среди них есть дети с мочекаменной болезнью. Вследствие применения УЗИ во время профилактических осмотров детей с перечисленными жалобами диагностируют камни в почках, мочевом пузыре. Камни мочеточников во время УЗИ, как правило, не проявляют, но можно выявить сонологічні изменения - расширение чашечно-лоханочної системы почки. Основное значение в диагностике мочекаменной болезни имеют рентгенологическое исследование: обзорная рентгенография, различные варианты экскреторной урографии.
На обзорной рентгенограмме можно выявить и дифференцировать тени фосфатов, карбонатов, оксалатов. Часть конкрементов – ураты, цистиновые, белковые, холестериновые – на рентгенограммах не выявляются, так как они являются рентгеннегативними. С помощью экскреторной урографии устанавливают наличие камня в почке или мочевых путях, его величину, положение, степень проходимости мочеточников; состояние чашечко-лоханочной системы, наличие пороков развития почек и мочеточников. У детей очень редко (в случае полного отсутствия функции поврежденной почки) применяют катетеризацию мочеточника с введением в мочевые пути воздуха (пневмоурографія) или водорастворимого контрастного вещества (восходящая урография). Катетеризацию мочеточника с восходящей урографією проводят в канун или в день операции для того, чтобы предотвратить обострение пиелонефрита.
Лечение
мочекаменной болезни предполагает решение трех задач: оказание неотложной помощи при почечной колике и других угрожающих состояниях (анурия); удаление камней и профилактика камнеобразования.
Этапы неотложных мероприятий при почечной колике и лечения мочекаменной болезни
|
Этап |
Запад |
Лекарственные средства и вмешательства |
|
. |
Введение анальгетических и спазмолитических средств. |
Вводятся спазмолитики: нейротропные и міотропні. Нейротропные спазмолитики вызывают спазмолитический эффект путем нарушения передачи нервных импульсов через М-холинорецепторы. Можно применить бутилскополамін (бускопан, спазмобрю, бускоцин) – назначение по возрасту. Применяются также селективные холинолитики – баралгетас, баралгин, максіган, ренальган, спазмолгон, спазмогард. |
|
2. |
Тепловые процедуры, блокады. |
Тепловые ванны, грелка. Блокада круглой связки матки или семенного канатика по Лоріном-Эпштейном проводится при неэффективности выше перелікованих мероприятий. |
|
3. |
Катетеризация мочеточника |
|
|
4. |
Удаление конкремента консервативным путем |
Назначение "водных ударов" с осторожностью, применение спазмолитических средств – бутилскополаміну, но-спазма, баралгина. Для стимуляции отхождения камней нижней трети мочеточника применяют α-адреноблокаторы группы кардура, альфузозину, тамсулозина (омнік). |
|
5. |
Физиолечение |
Диатермия, вібротерапія. |
|
6. |
Литотрипсия |
|
|
За отсутствием эффекта |
Оперативное лечение |
|
|
7. |
Лечение хронического калькулезного пиелонефрита |
Применяются антибактериальные и противовоспалительные препараты. Чаще всего воспалительный процесс вызывает кишечная палочка или грамотрицательные бактерии, стафилококк и энтерококки. При наличии камней – высеваются Proteus и Рseudomonas. Імперичне назна-чения антибиотиков на первых этапах лечения, а в дальнейшем – на основе данных антибиотикограммы. Назначаются цефалоспорины 3-го и 4-го поколений. |
|
а) |
Цефалоспорины 3-го поколения: при пероральном применении – цефиксим, цефтибутен (цедекс); при парентеральном – цефотаксим натрия, цефтриаксон (лораксон, медаксон, терцеф), цефоперазон (цефобід, медоциф), цефтазидим. |
|
|
б) |
Цефалоспорины 4-го поколения – цефепим, максипім. |
|
|
в) |
У детей старшего возраста возможно применение фторхинолонов – ципрофлоксацин (ципринол, ципробай, норфлоксацин). |
|
|
г) |
Назначение препаратов, улучшающих кровообращение – пентоксофілін, 0,33% ацетилсалициловая кислота. |
|
|
д) |
Для уменьшения инфильтрации тканей и рубцевание – траумель, лімфоміазот, коэнзим, композитум и т.др. |
|
|
е) |
физиолечение |
Для снятия болевого синдрома при почечной колике необходимо восстановить отток мочи из одной или обеих почек. Начинают лечение с введения анальгетических, спазмолитических средств, тепловых процедур (ванна, грелка). При отсутствии эффекта показана блокада семенного канатика или круглой связки матки по Лоріном – Эпштейном. При длительной почечной колике показана катетеризация мочеточника. Если удается провести мочеточниковый катетер выше конкремента, восстанавливается отток мочи, купируется приступ боли, уменьшается спазм мочеточника.
вторая задача – удаление конкремента консервативным или оперативным путем. Если камни небольших размеров, они могут пройти по мочеточнику, назначают спазмолитические средства, "водные удары", диатермию, вибротерапию. Камни, расположенные в тазовом отделе мочеточника, можно вывести в мочевой пузырь и наружу через мочеиспускательный канал с помощью мочеточниковых петель разнообразной конструкции.
Растворение камней является интересной перспективой, хотя нет никакого растворителя, который бы разрушал все конкременты. На грани консервативного и оперативного лечения стоит метод дистанционной литотрипсии, показано только в случае полной проходимости мочевых путей. Если не удается удалить конкремент перечисленными способами, то показано оперативное вмешательство. Его суть заключается не только в удалении конкремента, но и в ликвидации всех анатомических препятствий оттоку мочи.
После удаления конкремента опасность рецидива существует в том случае, когда не ликвидирован местную причину уростазу. Пиелонефрит, который осложнил течение мочекаменной болезни, также может быть причиной рецидива. Поэтому настойчивое и длительное лечение пиелонефрита по обычным схемам является обязательным в профилактике рецидивов нефролитиаза. Назначают диету, минеральные воды, медикаментозные средства (аммония хлорид, фосфорную и соляную кислоты), что обеспечивает поддержку кислой реакции мочи.
С целью поддержания целости эпителиального покрова мочевых путей необходимо назначить повышенные дозы витаминов А и С. Рекомендуется санаторно-курортное лечение (Трускавец, Железноводск, Славянск и др.).
Острые заболевания органов мошонки
является серьезной патологией половой системы у мальчиков и одной из наиболее частых причин нарушения репродуктивной функции в зрелом возрасте.
Долгое время много острых заболеваний органов мошонки маскировались под общим диагнозом "неспецифический орхит". Подход в лечении был консервативным, стандартным. Подобная ошибочная тактика привела к высокого процента (40-77 %) атрофии яичка и даже нарушение функции здорового. Только в последние годы благодаря ученым С.Я. Долецькому, А.Е. Соловьеву, А.В. Терещенко, А.Бы. Окулову, Я.Бы. Юдину и другим внесена ясность в эту проблему. Выделены острые заболевания органов мошонки, которые требуют хирургического вмешательства. В общем пересмотрены тактику лечения в плане увеличения случаев хирургического вмешательства. Это дало возможность улучшить результаты лечения детей с синдромом разбухшей мошонке.
Перекрут семенного канатика
Среди заболеваний органов мошонки, с точки зрения сроков диагностики и лечения, нет более тяжелого заболевания, как перекрут семенного канатика (ПСК). Последний наблюдается во всех возрастных группах. Но есть два возрастных периода, когда ПСК развивается чаще всего и является проявлением диспропорции роста. Это дети 1-го года жизни и пубертатного возраста. ПСК приходится на второе десятилетие жизни более чем у 90 % больных.
Этиологическим фактором ПСК является резкое сокращение мышцы – подъемника яичка, волокна которой имеют спиралевидный ход. В основном возникает внутрішньовагінальний перекрут, когда канатик с яичком скручивается в пределах влагалищной оболочки яичка. У детей раннего возраста ПСК и перекрут яичка вместе с его оболочками (екстравагінальна форма) происходят почти исключительно в неонатальный период. Решающую роль в этиологии и патогенезе екстравагінальної формы ПСК играет морфологическая незрелость семенного канатика и окружающих тканей.
Осложнением перекрута семенного канатика является острое нарушение крово - и лимфообращения, развитие тотального геморрагического инфаркта. Необратимые патологические изменения в яичке возникают очень рано, а некроз – в среднем через 6-10 ч от начала заболевания. Не последнюю роль в прогнозе последствий заболевания играет иммунный компонент. Иммунологические реакции, возникающие при ПСК, при определенных условиях усиливают патологический процесс, приводя к полному разрушению яичка.
Клиника
зависит от возраста, сроков обращения, а также от положения яичка. Сначала на первый план выступают местные признаки, позже – общие. Местные изменения характеризуются отеком и гиперемией кожи мошонки, обнаруживают твердое образование, которое по размерам больше от яичка. Семенной канатик утолщен. Пропальпировать четко яичко невозможно, во время діафаноскопії оно не просвечивается. Внутрішньовагінальний ПСК сопровождается более яркой клинической симптоматикой. Самым первым симптомом при этом является внезапный умеренная или сильная боль в яичке. Боль и болезненность обычно локализуются в мошонке со стороны поражения. Возможна иррадиация боли по ходу семенного канатика.
Местные симптомы часто сочетаются с общими: головокружение, бледность кожи, холодный пот, тошнота, иногда обмороки. С развитием некроза яичка выраженность болевого синдрома уменьшается, общее состояние незначительно улучшается, но возникают местные симптомы: увеличивается отек и гиперемия мошонки, которые в дальнейшем распространяются на здоровую сторону. Кожа приобретает стекловидного оттенка. Яичко твердое, увеличенное в объеме, болезненный. Значительно реже заболевание имеет малосимптомное течение.
Диагностика
заворота яичка основан на анамнестических данных, местных симптомах: отек, боль, увеличение и затвердение яичка, его напряженность, изменение положения (подтянутое к корню мошонки), на общих симптомах. В установлении диагноза важную роль имеют такие методы диагностики, как діафаноскопія, сканирование, ультразвуковая стетоскопія яичка, доплер обследование сосудов сімяного канатика пораженного яичка.
Дифференциальную диагностику
проводят с острым поражением гідатид, орхитом, аллергическим отеком мошонки, опухолью яичка, острым неспецифическим епідидимітом, идиопатическим инфарктом яичка.
Лечение
заворота яичка только хирургическое и надо его проводить сразу после установления диагноза или при подозрении на него. Доступ, как правило, черезмошонковий. После раскручивания семенного канатика и проведения его блокады 0,25-0,5 % раствором новокаина, 2 % раствором лидокаина необходимо убедиться в жизнеспособности яичка. Для этого используют теплые фурацилінові компрессы в течение 15-20 минут. После этого осматривают яичко: изменился его цвет (синюшность на обычный), блестящая белковая оболочка. Яичко должно быть удалено только тогда, когда оно полностью некротизоване. Оставленное яичко, как правило, фиксируют в 2-3 местах к внутренней поверхности мошонки. Операцию заканчивают дренированием мошонки резиновым выпускником. В послеоперационный период применяют противовоспалительное физио-, гепарино - и витаминотерапию, гипербарическую оксигенацию. В случае выявления в крови признаков сенсибилизации к тестикулярного антигена проводят иммуносупрессивную терапию. Под диспансерным наблюдением уролога дети находятся не менее чем 1 год.
Острое поражение гідатид органов мошонки
Острое поражение гідатид (ГУГ) органов мошонки наблюдают у детей всех возрастных групп. Чаще болеют дети в возрасте от 4 до 15 лет. Гідатиди (подвески) органов мошонки являются дериватами первичных половых протоков – вольфових и мюллерових. Различают 5 видов гідатид. Во всех случаях имеет место нарушение кровообращения как результат заворота гідатиди вокруг ножки. Далее возникает тромбоз сосудов, инфицирование и некроз гідатиди. В зависимости от степени венозного стаза во время операции можно обнаружить или резко увеличенную, иногда в несколько раз, темно-багровое, или незначительно увеличенную бледно-розовую гідатиду, завернену вокруг тонкой ножки. В дальнейшем, при отсутствии или позднего лечения, в воспалительный процесс вовлекается яичко. Редко наблюдается кистозное перерождение гідатид с возможной малигнизацией последних.
Клиническая картина
зависит от стадии заболевания. На первый план на фоне жалоб больного на боль в области мошонки выступают местные признаки. Выражены гиперемия, отек, болезненность кожи и асимметрия мошонки за счет увеличения последней на стороне
поражения. Степень их выраженности зависит от срока заболевания. Во время пальпации мошонки часто у верхнего полюса яичка можно пропальпировать, если
отсутствует отек, и увидеть пораженную гідатиду в виде темно-синего, багрового или красного узелка. В дальнейшем, в связи с развитием острой водянки яичка, последнее из придатком не дифференцируется. Наблюдается ослабление кремастерного рефлекса на стороне поражения.
Диагностика
ГУГ, как правило, базируется на данных анамнеза, клинической картины, местных симптомов, редко используются вспомогательные методы диагностики: діафаноскопія, диагностическая пункция оболочек яичка.
Дифференциальную диагностику
проводят с травмой и аллергическим отеком мошонки, перекрутом яичка, с острым неспецифическим епідидимітом, острым паротидним орхитом. Очень редко приходится дифференцировать с ущемленной пахвинно-мошонковою грыжей и гнойно-воспалительными заболеваниями мошонки.
Лечение
ГУГ только оперативное, поскольку консервативное грозит развитием атрофии яичка на стороне поражения. Во время операции удаляют пораженный гідатиду. Разрез кожи по ходу кожных складок мошонки длиной до 2 см. Послойно разрезают ткани мошонки. Во время рассечения серозной полости яичка после удаления светлого выпота с геморрагическим оттенком находят пораженную гідатиду, которую удаляют путем лигирования ее ножки електрокоагулятором или лигатурой. Если обнаруживают неосложненные гідатиди, их также удаляют. Если есть наслоения фибрина, последний снимают. Положительный эффект дает интраоперационная блокада семенного канатика 5-10 мл 0,25 % раствора новокаина. В послеоперационный период проводят адекватное обезболивание, противовоспалительное десенсибілізувальну терапию. В случае значительных изменений в яичке проводят, по возможности, сеансы гипербарической оксигенации (ГБО).
Осложнения в послеоперационный период возникают редко, к ним относят: гематоцеле, воспалительный процесс в области мошонки, раны.
Последствия хирургического лечения позитивные и на дальнейшее развитие яичка не влияют.
Аллергический отек мошонки
Аллергический отек мошонки (отек Квинке) – самое частое заболевание мошонки, что не требует хирургического лечения.
Этиологический фактор по большей части установить невозможно, но в таких детей, как правило, имеет место неблагоприятный аллергический анамнез. Отмечается сезонность: заболевание чаще возникает в весенне-летний и осенний периоды.
Клиническая картина
состоит из общих и местных симптомов. Заболевание начинается остро. Местные изменения характеризуются быстрым развитием отека кожи мошонки, который, как правило, равномерно распространяется на обе половины мошонки. Иногда он распространяется на соседние участки, половой член. На фоне отека возникают
кровоизлияния в ткань мошонки. Кожа мошонки становится ярко-красной или багряной. Наблюдается зуд, пальпация болезненна. В то же время яичко и над'яєчко практически не изменены. Все это возникает на фоне умеренного повышения температуры тела, головной боли, недомогания.
Диагностика
основывается на жалобах, анамнестических данных, изменениях кожи мошонки, отсутствии изменений со стороны яичка, над'яєчка и семенного канатика, характерного течения заболевания.
Дифференциальную диагностику
проводят с другими острыми заболеваниями органов мошонки (перекрут семенного канатика, поражения гідатид яичка, орхит и другие). Труднее установить диагноз в первые часы заболевания. В дальнейшем, в период разгара заболевания, сложностей намного меньше.
Лечение
аллергического отека консервативное, заключается в исключении аллергена, что вызывает заболевание; проводят десенсибилізувальну терапию.
Прогноз благоприятный.
Орхит
Орхит – это острое воспаление яичка вследствие инфицирования, травмы и других факторов. Различают специфический и неспецифический орхит. Неспецифический орхит возникает при травме и распространении воспалительного процесса с близлежащих тканей. У новорожденных процесс часто распространяется из пупочных сосудов, у детей старшего возраста – с над'яєчка в случае его воспаления и других причин. В последнее время количество детей с неспецифическим орхитом уменьшилась за счет того, что все чаще обнаруживают заболевания, которые требуют хирургического вмешательства. Специфический орхит развивается при наличии возбудителя, тропного к ткани яичка. Это наблюдается при эпидемическом паротите, туберкулезе, инфекционном гепатите и др.
Этиологическим фактором орхита всегда является инфекционный возбудитель. Но в случае прогрессирования болезни в организме возникают ауто-иммунные изменения, которые приводят к значительно более глубоких патологических изменений в пораженном яичке, так и в здоровом.
Патогенез связывают с непосредственным действием возбудителя на сперматогенный эпителий. Поражаются паренхиматозные и интерстициальные клетки. Отек тканей яичка в случае уменьшенной эластичности белочной оболочки приводит к большей ішемізації органа. Все это приводит к атрофии яичка.
Клиника
зависит от основного заболевания, на фоне которого возник орхит. Чаще всего причиной является эпидемический паротит. Орхит возникает или в начале, или после окончания эпидемического паротита. Развитие заболевания острый. На фоне местной гиперемии ухудшается общее состояние ребенка: головная боль, тошнота, рвота. Из местных симптомов следует отметить боль в пораженном яичке различной интенсивности, с иррадиацией в поясничную область, низ живота, промежность. Яичко увеличивается в объеме, болезненный при пальпации, позже может возникнуть отек и гиперемия мошонки.
Дифференциальную диагностику
проводят со всеми заболеваниями органов мошонки, в первую очередь с острым поражением гідатид яичка. При этом основное внимание обращают на тот факт, что при поражении гідатид яичко долгое время остается интактным.
Лечение
больных орхит консервативное. В первую очередь проводят терапию, направленную на основное заболевание. Местно применяют ежедневные новокаиновые блокады семенного канатика, десенсибілізувальну терапию, тепло, суспензорій. При наличии аутоиммунных реакций некоторые авторы используют глюкокортикоиды, препараты салициловой кислоты, циклофосфан. Иногда в тяжелых случаях для декомпрессии яичка проводят операцию по Соловьевым – разрезают белочную оболочку с последующим восстановлением ее целости через несколько дней.
Прогноз не всегда благоприятный. Имеют место случаи атрофии яичка, нарушения сперматогенеза.
Острый неспецифический эпидидимит
Острый неспецифический эпидидимит (ГНЕТ) встречается почти исключительно после 18 лет. У детей бывает очень редко. Этиологическим фактором ГНЕТ является инфекция. Патогенез эпидидимита определяется основным путем проникновения инфекции – канікулярним (восходящим). Поэтому ГНЕТ является вторичным заболеванием. У детей важную роль в патогенезе отводят недостатков развития мочевых путей.
Клиника
на первый план выступают почти всегда местные симптомы: боль, отек, гиперемия кожи. Далее возможно появление водянки яичка. Всегда пальпируется твердое, увеличенное в размерах, болезненное над'яєчко. Может определяться утолщенный, болезненный семенной канатик. Общие симптомы всегда менее выражены, чем местные, в клинической картине они преобладают у детей раннего возраста. В анализах крови можно наблюдать лейкоцитоз, в анализах мочи – лейкоцитурію и протеинурию.
Диагностика
базируется на анамнестических данных (наличие урологического заболевания), местных и общих симптомах, данных лабораторных исследований (лейкоцитоз, лейкоцитурия, протеинурия).
Дифференциальную диагностику
проводят с перекрутом семенного канатика, острым поражением гідатид и аллергическим отеком мошонки.
Лечение
консервативное, проводят тогда, когда диагноз не вызывает сомнений. И поскольку изолированный ГНЕТ встречается у детей редко, то почти всегда проводят експлоративне вмешательство, которое заканчивается декомпрессией тканей мошонки. После стихания острых явлений показано урологическое обследование ребенка.
Прогноз зависит от своевременного патогенетического лечения.
Особенности венной системы левого яичка, высокая венная гипертензия может привести к тромбозу сосудов гідатиди, и нарушению продуктивной функции яичка.
Перекрут, ротация гідатиди Морган'ї может возникнуть при епідидиміті, нарушении кровообращения и вследствие тромбоза вен, составляет 5 % больных острого повреждения яичка.
У отдельных больных наблюдается геморрагический инфаркт, вследствие воспаления определяются отдельные участки инфицирования.
Развитие хронической водянки яичка, вторичный эпидидимит может привести к обструкции семья несущих путей.
Одним из механизмов атрофии яичка при остром повреждении яичка может быть аутоиммунные реакции.
Этапы неотложных мероприятий при остром заболевании яичка
.
|
Этап |
Запад |
Лекарственные средства |
|
|
Предоперационная подготовка. |
Введение обезболивающих препаратов |
|
II |
Оперативное вмешательство |
Удаление гідатиди, дренирование оболочек яичка. Блокада семенного канатика 0,25 % раствором новокаина + раствор гидрокортизона. |
|
III |
Послеоперационное ведение |
1. Ведение антибиотиков при значительном воспалении яичка. 2. Блокада семенного канатика – раствором гидрокортизона + 0,25 % новокаина. 3. Назначаются сосудистые препараты – пентоксифиллин, трентал. Витамины группы Е, А, антиоксиданты. Препараты, восстанавливающие строение семенных клеток. 4. Гипербарическая оксигенация. |
Травма мошонки
Травматическое повреждение мошонки занимает одно из первых мест среди заболеваний органов мошонки. Оно включает основные виды: ушиб, разрыв, вывих и ущемление яичка.
Этиологическим фактором является прямая травма. В случае забоя мошонки и яичка возникает отек тканей, обусловленный функциональными нарушениями кровообращения. В тяжелых случаях возникает кровоизлияние, підкапсульна или внутрішньопаренхіматозна гематома. Самым тяжелым повреждением органов мошонки является разрыв яичка. Наблюдается разрыв белковой оболочки, который сопровождается пролабуванням паренхимы яичка. Разрывы бывают поперечными, с различной локализацией, в зависимости от места повреждения. Крайней степенью повреждения является раздавливание яичка или отрыве от семенного канатика. Вариантом травмы яичка является его вывих. Вывихнуто одно (или оба) яичко можно обнаружить под кожей живота, бедра, промежности, в пахвинному канале. Самовправлення яичка при вывихе невозможно. В открытых повреждений органов мошонки относят рваные, колотые, резаные и укушенные раны, которые сопровождаются повреждением яичка, придатка, семенного канатика и иногда полового члена. Часто они сочетаются с повреждением других органов.
Клиническая картина
травмы мошонки зависит от степени и характера повреждения. В случае закрытых повреждений чаще возникают отек и кровоизлияние в мягкие ткани, увеличение и болезненность яичка и над'яєчка, утолщение и болезненность семенного канатика. В случае кровотечения в мягкие ткани имеет место гематоцеле или гематома мошонки. Часто определяют флюктуацію. При этом объем мошонки иногда увеличивается в 3-5 раз. Через резкое напряжение тканей пропальпировать яичко или над'яєчко не всегда возможно. Семенной канатик часто утолщенный, болезненный. В случае открытых повреждений имеет место наличие раны мошонки, яички, частично или полностью лишенного оболочек. Разрывы яичка и над'яєчка, как правило, сопровождаются травматическим шоком разной степени (от резкой боли до коматозного состояния).
Диагностика
травматических повреждений органов мошонки основывается на данных
анамнеза, клинических симптомов, особенно патологических изменений в области половых органов. Отек, припухлость, увеличение яичка, болезненность при пальпации характерны для убоя. Наличие гематоцеле характерно для разрыва яичка. Вывих яичка характеризуется смещением яичка, а также пустой мошонкой. Наличие ран всегда указывает на открытое повреждение мошонки.
Дифференциальную диагностику
проводят с другими острыми заболеваниями органов мошонки: перекрутом семенного канатика и гідатид яичка, аллергическим отеком, орхитом. Большинства этих заболеваний предшествуют интенсивные физические нагрузки.
Лечение
закрытых повреждений органов мошонки консервативное и оперативное. В 1-е сутки назначают постельный режим, накладывают суспензорій, холод на мошонку. С конца 2-3-го дня применяют тепловые и физиопроцедуры. При наличии гематомы ее вскрывают и дренируют, при необходимости проводят гемостаз. В случае забоя яичка к консервативным мероприятиям добавляют новокаиновую блокаду семенного канатика 0,25-0,5 % раствором новокаина, которую, если необходимо, повторяют. При разрыве яичка проводят ушивание его белковой оболочки под общим обезболиванием мошонковим доступом. Это лучше делать как можно раньше, в 1-3-е сутки. Операцию заканчивают дренированием мошонки резиновой полоской на 1-2 суток. При розчавленні яичка показано орхідектомію. Вывих яичка может сопровождаться заворотом, поэтому лучше проводить оперативное вмешательство. При наличии крипторхізму проводят возведение яичка по известным методом. Во всех случаях травмы яичка применяют антибиотики, витамин Е в возрастных дозах, гипербарическую оксигенацию. Открытые повреждения органов мошонки лечат только хирургическим методом. Всегда проводят первичную хирургическую обработку и дренирование раны. При выпадении органов мошонки их вправляют, рану зашивают, дренируют.
Результаты лечения травмы органов мошонки при условии правильного консервативного и своевременного хирургического лечения благоприятные.
Травма почек
Травма почек чаще всего возникает в случае тупого повреждения поясничной области (удар, падение с высоты, сдавливания). Почки у детей более склонны к травмированию, потому что костно-мышечные структуры не в полной мере обеспечивают защитную функцию, а сама почка не прочно фиксирована в ретроперитонеальном пространстве. Около 20 % повреждений возникает у детей с опухолями и пороками развития почек. Повреждение почек может быть как открытым, так и закрытым. Среди закрытых повреждений почки выделяют поражение с сохранением целости фиброзной капсулы, что не сопровождается образованием навколониркової урогематоми. Это так называемые підкапсулярні повреждения: кровоизлияния под собственную капсулу в паренхиму почки, слизистую оболочку почечных лоханок, разрывы почечной ткани с образованием сообщения с підкапсульним пространством или с системой полостей почки.
Повреждения почки, сопровождающихся нарушением целости фиброзной капсулы и образованием навколониркової урогематоми, считают более сложными. Самым тяжелым повреждением является раздавливание почки и отрыв почечной ножки, отрыв мочеточника.
Основными клиническими проявлениями
повреждения почек является гематурия, боль, иногда признаки шока, припухлость или опухолевидное образование в поясничной области, верхних и боковых участках живота. Увеличение интенсивности гематурии указывает на тяжесть повреждения, однако в 10 % детей признаков гематурии нет. Возможна вторичная почечная кровотечение, которое возникает вследствие отрыва тромбов, эрозии сосудов и травматических инфарктов почки.
Боль – постоянный симптом. Он тупой, имеет характер почечной колики, особенно в случае закупорки мочеточника кровяным сгустком.
Припухлость и опухолевидное образование в поясничной области или в брюшной полости свидетельствуют о распространении урогематоми вследствие отрыва или разрыва почки.
Появляются перитонеальные явления в виде напряжения мышц передней брюшной стенки в подреберье с соответствующей стороны.
В диагностике
используют неотложную экскреторную урографию, с помощью
которой выявляют характер повреждения и функцию контралатеральной почки, УЗИ и КТ живота. Различают пять степеней повреждения почки: И – паренхіматозне повреждение без признаков субкапсулярного или навколониркового накопления жидкости (кровь, моча); II – частичное повреждение почки, небольшое количество жидкости в субкапсулярному или навколонирковому пространстве; III – разрыв почки и значительное накопление жидкости в (вне) брюшной полости; IV – раздавливание почки на несколько частей с сохранением связи между частями и частичным кровообращением; V – повреждение сосудов почки.
Лечение
травмы почки направлено на максимальное сохранение функционирующей перенхіми. При повреждениях I-II степеней, активной регистрации гемодинамических показателей назначают постельный режим до прекращения макрогематурии, гемостатические средства и антибактериальную терапию для лечения посттравматического пиелонефрита.
Оперативное вмешательство выполняют в случае прогрессирующей гематомы в связи с проникающими повреждениями, которые сопровождаются тяжелыми разрывами (III-V степеней): длительные гематурия и кровотечение, раздавливание паренхимы, инфицирования паранефрію, возникновения обструкции. Во время операции удаляют урогематому, ушивают разрывы, дренируют почечную миску и навколонирковий пространство, максимально сохраняют почку и только в случае нарушения кровообращения в травмированной почке проводят нефрэктомию.
Повреждения мочеточников относят к редкой травмы, его диагностируют во время внутривенной урографии и определяют уровень затекание контрастного вещества. Объем оперативного вмешательства зависит от уровня и протяженности повреждения. Возможно выполнение пієлопластики, уретероколостомії, мобилизации почки и наложения уретероуретероанастомозу, уретероцистонеостомії, трансуретероуретеростомії.
Повреждения мочевого пузыря
Повреждения мочевого пузыря разделяют на внутрішньоочеревинні и внебрюшинные. Внутрішньоочеревинні возникают вследствие сдавления нижних отделов туловища, ушиба или падения с высоты при условии наполненного мочевого пузыря. Внебрюшинные повреждения возникают во время переломов костей таза смещенными обломками или через проницаемые ранения промежности.
В
клиника
внутрішньоочеревинних повреждений преобладают перитонеальные симптомы: боль, рвота, напряжение мышц передней брюшной стенки, раздражения брюшины, притупление в відлогих местах за счет накопления мочи. Самостоятельное мочеиспускание отсутствует, его характерные расстройства в виде частых, болезненных позывов и выделение капель кровянистой мочи. Гематурию как симптом чаще обнаруживают во время катетеризации мочевого пузыря. Манипуляцию проводят осторожно, потому что возможны частичные разрывы мочеточника.
Внебрюшинные повреждения мочевого пузыря характеризуются напряжением брюшной стенки над лоном, пальпация очень болезненная, возможно притупление перкуторного звука в случае спорожненого мочевого пузыря. Мочеиспускание болезненное, выделяется незначительное количество мочи, она окрашена кровью. В отличие от внутрибрюшинных повреждений, выраженных признаков перитонита не отмечается.
Для подтверждения диагноза, определения характера повреждения проводят цистографию.
Лечение
разрывов мочевого пузыря оперативное. При внутрибрюшинном повреждении выполняют нижнюю срединную лапаротомию, осматривают верхньозадню стенку мочевого пузыря, которая чаще повреждается в продольном направлении, ушивают ее двухрядным кетгутовым швом. Брюшную полость высушивают и дренируют для подведения антибиотиков; показано проведение цистостомії в зависимости от тяжести разрыва. В случае позаочеревинного повреждения мочевого пузыря она обязательна.
Повреждения мочеиспускательного канала.
Повреждения мочеиспускательного канала у детей возникает вследствие переломов костей таза или при падении промежностью на твердый предмет. В основном повреждения локализуются в области задней части мочеиспускательного канала. Разрывы делятся на проницаемые, где просвет сообщается с парауретральними тканями, и непроницаемы, когда разрывается слизистая или фиброзная оболочка, иногда с надрывом кавернозным телам.
Клиника.
Повреждения мочеиспускательного канала характеризуется уретрорагією, гематомой промежности и задержкой мочеиспускания, при котором возникает боль и чувство распирания, моча быстро инфильтрирует мягкие ткани, что приводит к возникновению мочевой флегмоны, может распространяться в области малого таза, что значительно ухудшает состояние больного ребенка. В диагностике,
кроме клинических признаков, используют ретроградную уретрографію, которую выполняют до введения катетера в мочевой пузырь. Выделение контрастного вещества из просвета мочеиспускательного канала в окружающие ткани свидетельствует о его повреждении. Непроницаемые разрывы характеризуются на уретрограмі неровными контурами мочеиспускательного канала.
Лечение
начинают с противошоковых мероприятий. Катетеризация противопоказана. Выполняют срочное оперативное вмешательство, накладывают цистостому, дренируют парауретральну гематому и мочевые затекания. Наложение первичного шва может быть отложено, но выполняется в ранние сроки, до развития воспаления мягких тканей (не позднее 12 часов с момента травмы).В послеоперационный период возможны образования стриктур, которые ликвидируются эндоскопическим путем, тяжелые стриктуры требуют оперативного вмешательства как надлобковим, так и промежинним доступами. Эти операции являются самыми сложными в урологии.