Важность изучения темы «Новообразование тканей у детей» обусловлена большой частотой и распространенностью этой патологии во всех возрастных группах детского населения. Опасность этих заболеваний заключается в том, что они могут привести не только к инвалидизации, но и привести к смерти больного.
Гемангиомы
– это новообразования, которые чаще всего встречаются у детей и преимущественно локализуются на коже. Существует несколько классификаций этих новообразований. В клинической практике удобно пользоваться классификацией Г.А. Федореєва, согласно которой различают истинные гемангиомы (капиллярные, кавернозные, гілкуваті) и ненастоящие (плоские, звездчатые, піококові гранулемы, медиальные пятна). Следует отметить, что термин «гемангиома» целесообразно употреблять для определения группы сосудистых дизембріоплазій, или истинных гемангиом, в то время как ненастоящие, то есть сосудистые аномалии, правильнее относить к группе невусов.
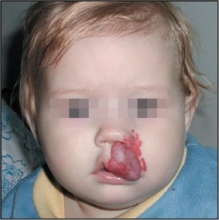
Большую часть гемангиом обнаруживают уже при рождении, другие – позже, преимущественно в первые недели и месяцы жизни. Локализация опухоли может быть разной, однако наиболее типичными являются расположение их на лице и других открытых участках тела. Нередко гемангиомы бывают множественными. Чаще всего обнаруживаются у девочек. Размеры гемангиом чрезвычайно разнообразны – от малых (площадью не более 1 см2), до больших (площадью 100 -150 см2 и более).
Капиллярные гемангиомы
имеют следующие основные клинические формы: поверхностная, подкожная и смешанная. В первом случае опухоль ярко-малинового или темно-красного цвета, дрібногорбкувата, расположенная на поверхности кожи и имеет четкие контуры. ее характерным признаком является способность менять окраску (бліднішати) во время надавливания. Иногда такая гемангиома в течение короткого времени с маленького пятна превращается в большую опухоль, ее увеличение происходит главным образом вдоль поверхности, реже в глубину тканей. В случае подкожного размещения границы опухоли не всегда легко определить, она покрыта неизмененной кожей, через которую иногда просвечиваются сосуды синего цвета. В случае смешанной формы большая часть опухоли расположена в подкожной основе, только незначительный участок кожи охвачена опухолевым процессом.
Наряду с быстрым увеличением в размерах нередко можно наблюдать его отсутствие, а также обратное развитие гемангиом.
Кавернозные гемангиомы
в настоящее время рассматривают как следствие прогрессирования (развития) врожденных капиллярных гемангиом, поэтому данный вид гемангиом характерен для детей старше 3-5 лет. В ряде случаев появление кавернозных гемангиом можно связать с травмой. Кавернозные гемангиомы, как и капиллярные, бывают разных размеров.
Гілкуваті гемангиомы
встречаются значительно реже других форм. Они состоят из клубков переплетенных между собой артерий и вен различного калибра. Захватывают глубжележащие ткани, включая мышцы и кости.
Распознавание гемангиом, как правило, не составляет трудностей, их необходимо дифференцировать с другими судиноподібними образованиями (ненастоящими гемангіомами).
Так называемые плоские гемангиомы
(ангіоматозні, или сосудистые, невусы) – это пятна, напоминающие разлитое вино и располагаются на лице и других участках кожи, слизистых оболочках. Они имеют различную величину, иногда занимают половину лица, цвет их – от бледно-красного до темно-фиолетового. Конечно они не повышаются над поверхностью кожи, не исчезают во время нажатия, а лишь бледнеют. Несмотря на отсутствие увеличения в размерах и поверхностное расположение, эти новообразования создают косметический дефект, самовольно никогда не исчезают.
Плоские гемангиомы иногда трудно отличить от других образований розового цвета, локализующиеся по средней линии лба, на спинке носа или затылочной области. Когда ребенок спит или находится в спокойном состоянии, эти пятна едва заметны или отсутствуют, во время крика или напряжения окраска их становится ярче. Они, как правило, возникают спонтанно в возрасте 1-го года. Лечения не требуют.
Звездчатые гемангиомы
(паукообразный невус) встречаются значительно чаще у детей в возрасте 3-10 лет и локализуются в верхней части лица. Внешний вид их соответствует названию. Оказывается небольшая по размерам (несколько) пятно розового цвета, от нее отходит сетка мелких капилляров. Надавливания на центральную часть приводит к запустению капиллярных сосудов. Прогрессирующего увеличения в размерах не отмечают, но в связи с расположением на открытых участках кожи звездчатые гемангиомы вызывают беспокойство у родителей из косметических соображений.
Піококові гранулемы
не бывают врожденными, чаще появляются у детей среднего и старшего возраста. Это грануляционная ткань с большим количеством сосудов, появление которой иногда связывают с инфицированием в случае незначительной травмы, но истинная причина возникновения этих образований окончательно не выяснена.
Клинически сначала выявляют на поверхности кожи пятно диаметром около 1 мм, через несколько недель она превращается в папиллому размерами 0,50,5 см. Окраска ее меняется и становится темно-багровым. Поверхность сначала гладкая, но с ростом опухоль покрывается корочкой. Гранулема легко травмируется и при этом сильно кровоточит. Кровотечение может прекратиться, но через несколько дней возникает снова. Такие циклы повторяются неоднократно, и тогда больные обращаются к врачу.
Тактика лечения. Известно, что большинства гемангиом свойственна способность к самовольного исчезновения, но это выражено неодинаковой степени у разных видов новообразований. Поэтому очень важно решить вопрос о сроке начала лечения. Если в процессе наблюдения отсутствует прогрессирующее увеличение или появляются признаки самопроизвольного исчезновения гемангиомы (уплотнения, бледность), ребенка оставляют на диспансерном наблюдении. Врачебные осмотры целесообразно проводить ежемесячно в течение первых 6 мес, затем 1 раз в 2-3 мес или реже. Если возникает сомнение относительно возможности спонтанного исчезновения опухоли, в случаях быстрого роста гемангиомы, при кровотечении, а также при стойких кавернозных и гілкуватих формах больного следует направлять в стационар. Индивидуально решается вопрос лечения из косметических соображений.
Лікуванняпроводять строго дифференцированно с учетом вида гемангиомы, ее локализации и размеров, характера клинического течения, возраста больного. Сейчас наибольшее распространение получили следующие методы лечения:
- хирургический;
- инъекционный;
- криотерапия;
- электрокоагуляция;
- лучевое лечение.
Хирургический метод заключается в высекании новообразования. Его применяют, если гемангиома располагается на закрытых частях тела и волосистой части головы. Инъекционный метод (склерозивна терапия) – это введение лекарственного вещества в толщу опухоли и окружающие ткани. Его применяют, если опухоль невозможно или нецелесообразно удалять хирургическим путем или с помощью других методов лечения. Примером подобной ситуации является локализация гемангиомы на веках, в толще губы, на кончике носа и тому подобное. Со склерозивних веществ самым распространенным является 70 % этиловый спирт или раствор преднизолона в количестве до 1 мл. Введение их в ткани вызывает асептическое воспаление и тромбирование сосудов, развитие соединительной ткани, прекращение разрастания опухоли.
Криотерапию (лечение холодом, замораживание снегом, СО2) применяют во время лечения небольших по размерам, поверхностно расположенных гемангиом.
Электрокоагуляция показана во время лечения звездчатых гемангиом и піококових гранулем. В некоторых случаях ее можно применять при малых (не более чем 0,5 см в диаметре) капиллярных и кавернозных гемангиомах, а также для удаления остатков опухоли после других методов лечения.
Существует методика лучевого лечения поверхностно расположенных опухолей с применением короткофокусної рентгенотерапии.
Комбинированное лечение заключается в одновременном или последовательном использовании оперативного и консервативного методов. Практически возможное сочетание: удаление опухоли и склерозивна терапия или другие. В некоторых случаях применяют комбинацию консервативных методов.
Лімфангіома
–врожденная доброкачественная опухоль, которая образуется из лимфатических сосудов. Иногда опухоль содержит новообразованные кисты. По строению различают простые, диффузные, пещеристые и кистозные лімфангіоми. Чаще наблюдают сочетание указанных видов, когда опухоль содержит много полостей разных размеров, которые наполнены прозрачной лимфатической жидкостью.
Клиническая картина.Появляется лімфангіома сразу после рождения или в первые месяцы жизни. Она локализуется преимущественно на боковой поверхности шеи, в паховой области. Реже опухоль располагается на грудной клетке и конечностях. В отличие от гемангиом, лімфангіоми увеличиваются медленно, параллельно с ростом ребенка.
Лімфангіома – это патологическое образование. Кожа над опухолью не изменена, иногда растянута, через нее просвечивается жидкость желтоватого цвета. При пальпации опухоль безболезненная, мягкой консистенции, определяется флюктуация, особенно в случае кистозных и пещеристых лімфангіом. Иногда можно определить несколько кист. Закономерности увеличения опухоли в размерах выявить не удается. В ряде случаев она долго не увеличивается, иногда неожиданно начинает расти. Большинство опухолей на лице и шее образуют косметические дефекты, а в ряде случаев вызывают функциональные расстройства. Лімфангіма языка является наиболее частой причиной так называемой макроглосії, по которой язык увеличивается в размерах, он не помещается в ротовой полости. В клинике наблюдают нечеткую речь, затруднение жевания и глотания, постоянную травму языка зубами. Кистозные и пещеристые лімфангіоми шеи иногда достигают больших размеров и могут сдавливать жизненно важные органы – пищевод, трахею.
Нередким и тяжелым осложнением лімфангіоми является ее воспаление. Инфекция проникает по лимфатическим сосудам. Если развивается воспаление, опухоль увеличивается, она становится болезненной, более плотной, появляется гиперемия кожи. Общее состояние ухудшается, особенно у маленьких детей. После пункции или вскрытия лімфангіоми воспалительный процесс не всегда удается ликвидировать полностью, потому что инфицируются отдельные маленькие кисты. Лімфангіому надо дифференцировать с липомой. Последняя отличается более плотной консистенцией. В сомнительных случаях диагноз устанавливают после диагностической пункции.
Лечение лімфангіоми хирургическое. Если возникают функциональные нарушения, воспаление, выполняют пункцию и удаляют содержимое опухоли, но это временная, экстренная мера. Конечно лімфангіому рекомендуют удалять в возрасте более 6 мес. В некоторых случаях эффективной является склерозивна терапия. Лучевая терапия неэффективна.
Пигментные опухоли,
образованные скоплением пигментных клеток в эпидермисе и дерме, у детей наблюдают довольно часто. Такие опухоли преимущественно доброкачественные и носят название врожденных пигментных пятен или невусов. Иногда возникают и злокачественные новообразования – меланомы.
Пигментные пятна в детском возрасте имеют врожденный характер и, как правило, существуют с рождения. Редко они появляются позже, в 5-10 лет. Такие пятна могут быть одиночными и множественными.
Клинически – это резко ограничены черновато-коричневые образования, в одних случаях плоские, в других несколько выпуклые, шершавые. Некоторые пятна имеют вид бородавчатого разрастания, шелушащиеся пятна, часто покрытые волосами. Размеры и локализация пигментных невусов разные. Иногда встречаются опухоли, которые занимают большую площадь поверхности на лице, конечностях, туловище.
Ход пигментных пятен доброкачественный, они медленно увеличиваются в размерах и к моменту половой зрелости их рост прекращается. В этот период возникает опасность злокачественного перерождения невусу в меланому. Последнее обстоятельство определяет лечебную тактику относительно пигментных пятен (раннее лечение).
Лечение пигментного невусу принципиально хирургическое. Удаление небольшого пятна проводят в возрасте более 1 года с обязательным патогистологических исследований. Характерной особенностью у детей является то, что даже при условии начальной малигнизации невусу, что наблюдается очень редко, его иссечение должно быть радикальным. Прогноз благоприятный. В случае поражений больших размеров в некоторых случаях проводят многоэтапную операцию. Ребенка необходимо консультировать у онколога.
Меланомы
у детей встречаются очень редко. В возрасте 13-15 лет повышается опасность образования меланом.
Клиническая картина.Меланома отличается от пигментного невусу окраской: бледно-коричневым, особенно с синюшным оттенком. Вокруг пятна образуется венец, который отличается бледностью по сравнению с опухолью и здоровой кожей. Прилегающие ткани несколько инфильтрированы.
Лечение меланомы проводят путем широкого высечки, применяют химиотерапию и лучевую терапию. Прогноз у детей более благоприятный, чем у взрослых. Обязательная консультация онколога.
Папиллома
– доброкачественная опухоль, исходящая из кожи и представляет собой разрастание покровного эпителия. Локализуется она на разных участках: на голове, возле рта, в паховых ямках, вокруг заднего прохода и др. Опухоль имеет небольшие размеры (от нескольких миллиметров до 1-2 см в диаметре) и разную форму: круглую, продолговатую, кольцеобразную. Большинство папиллом имеет узкую ножку, некоторые расположены на широкой основе. Окраска их бледно-розовая. Жалоб нет. Иногда наблюдают отрыв ее и незначительное кровотечение. Злокачественного перерождения опухоли у детей не отмечают.
Лечение.Выполняют высечки или электрокоагуляцию опухоли. Прогноз благоприятный.
Дермоидная киста,
или дермоїд, – это образование, которое возникает из остатков эмбриональных клеток. Стенка кисты состоит из соединительной ткани, высланной изнутри многослойным плоским эпителием, который аналогичен эпидермиса, а полость заполнена сальной массой с примесью чешуек эпидермиса. Типичными местами расположения дермоїдів верхний край глаза, у внутреннего или наружного угла глаза, в области яремной ямки, завуна участок, волосистая часть головы.
Клиническая картина.Образование обнаруживают в раннем возрасте в виде округлого или слегка вытянутого плотного кулькоподібного образования, расположенного под кожей. Конечно по размерам оно не превышает размеров лесного ореха, подвижный и не спаянный с кожей. Пальпация дермоїдної кисты больная. Распознавание дермоїдної кисты обычно не составляет трудностей. Если киста локализуется в области корня носа, ее следует дифференцировать с мозговой грыжей. Для последней характерно уплощение переносицы и неправильное широкое расположение глаз, ее напряжение во время крика, пульсация, рентгенологически отмечают дефект кости. Дермоїди, которые локализуются на шее, дифференцируют с врожденными срединными и боковыми кистами. Отличительными признаками последних является феномен смещения их вверх во время глотательных движений.
Лечениедермоїдної кисты хирургическое. В отличие от других опухолей, в частности от ангиом, за дермоїдної кисты делают не окреслюючий разрез, а прямой вдоль кожной складки. При этом кисту вылущивают вместе с оболочкой преимущественно тупым путем.
Атерома
(сальная киста) образуется в результате закупорки выводного протока сальной железы и локализуется преимущественно на волосистой части головы. В местах, где отсутствуют сальные железы (ладонная поверхность кисти, подошвенная поверхность ступни) атеромы не образуются. У детей сальная киста чаще возникает в период полового созревания.
Клиническая картина.Атерома представляет собой округлое подкожное образование небольшого размера (1-2 см в диаметре), которое возвышается над уровнем кожи. Во время внимательного осмотра можно обнаружить на ее верхушке небольшую ямку. При пальпации опухоль плотная, безболезненная. Она легко смещается вместе с кожей. Иногда из опухоли спонтанно выделяется салоподібна масса с неприятным запахом. Атерома может инфицироваться, тогда выделения приобретают гнойный характер. После закрытия отверстия протока атерома формируется снова.
Лечениеатеромы хирургическое, согласно показаний. Операцию выполняют при отсутствии признаков воспаления. Проводят веретенообразный разрез, чтобы удалить часть фиксированной кожи. Кисту необходимо удалять вместе с капсулой, потому что остатки последней является причиной рецидива.
Липома
– доброкачественная опухоль, которая возникает из жировой ткани. Наблюдается у детей старшего возраста, локализуется на спине, плечевой области, грудной стенке. Размеры опухоли могут быть различными.
Клиническая картина.Липома имеет мягкую тістувату консистенцию, безболезненная, без четких границ. Растет липома медленно. Жалоб нет.
Лечениехирургическое.Небольшую по размерам опухоль удаляют через окреслюючий разрез, высекают избыток кожи.
Фиброма
– опухоль, которая возникает из соединительной ткани. Чаще встречают фибромы кожи, реже – подкожной основы. У детей фиброма встречается в возрасте свыше 1 года.
Клиническиэто округлое или несколько вытянутое плотное образование небольших размеров, безболезненное, при пальпации легко смещается относительно подлежащих тканей. Растет фиброма медленно, границы опухоли четкие. Кожа над ней не изменена.
Лечение оперативное. Опухоль высекают определяющим разрезом.
Келоїд
– разрастание фиброзной ткани, которое чаще всего возникает на месте послеоперационных рубцов или после ожогов. В некоторых случаях он образуется после закрытой травмы. Причины его образования не выяснены. Считают, что это результат индивидуальной реакции тканей на их повреждение или инородное тело (в том числе на операционные швы).
Клиническая картина.Келоїд – это образования розового цвета, хрящевой плотности, не имеет нормального рисунка кожи, болезненное. С прилегающими тканями не спаянный. Течение бессимптомное, но иногда вызывает зуд и боль, особенно в результате соприкосновения с одеждой.
Лечениепо показаниям. Целесообразно сначала назначить физиотерапевтические процедуры (электрофорез), которые могут дать положительный эффект. Показано применение лидазы, стекловидного тела. Удаление патологического образования проводят, если келоїд является косметическим недостатком или вызывает жалобы больного. К его иссечение относятся очень осторожно, потому келоїд часто возникает снова на том же месте.
Нейрофиброматоз
(болезнь Реклингхаузена) характеризуется наличием узелковых образований вдоль кожных нервных стволов. Это заболевание возникает чаще в пубертатный период, иногда проявляется в раннем детстве.
Клиническая картинанейрофиброматоза состоит из двух главных признаков: коричневой пигментации, напоминает врожденные пигментные пятна, и наличии нейрогліом вдоль нервных стволов. Проявления заболевания не всегда классические, могут наблюдаться различные варианты. В более легких случаях патологический процесс строго локализован. Под кожей в одном месте обнаруживают конгломерат плотных, переплетающихся между собой тяжей, пигментация кожи выражена незначительно. За большего поражения пигментация охватывает большую площадь, чаще локализуется на лице и шее, в подкожной основе определяют множественные рассеянные плотные тяжи. В некоторых случаях возникает гипертрофия органа, который охвачен процессом (например, уха), что связано с лимфостазом. Наблюдается множественный нейрофиброматоз на разных участках тела.
Лечение. Радикального метода лечения болезни Реклингхаузена не существует. Если процесс локализованный, иногда бывает благоприятный исход после удаления опухоли, рассеянного процесса лечение неэффективно.
Гангліон (гигрома)
– доброкачественная пухлиноподібна киста сухожилкової влагалища, которая возникает в результате хронического асептического воспаления. Киста содержит густую слизистую жидкость. Гангліон чаще располагается вдоль тыльной поверхности кисти у лучезапястного сустава. Это небольшое по размерам округлое или овальное образование, несколько возвышается над уровнем кожи. Гангліон конечно неподвижный, безболезненный, плотноэластической консистенции. По достижении 1,5-2 см в диаметре киста больше не растет. Функциональных нарушений не вызывает, жалоб нет, но иногда возникает умеренная боль.
Диагностикагангліону достаточно проста. Подобная к нему по происхождению и клиническим течением гигрома – также кистозное образование, которое локализуется в подколенной ямке и может достигать больших размеров.
Лечениегангліону хирургическое по соответствующим показаниям (увеличение в размерах, боль). Пункции или рассечения кисты (например, в лучезапястного зап'ястковій участке) можно использовать как лечебный метод, но они дают временный эффект.
Радикальным является хирургическое вмешательство с иссечением кисты вместе с оболочкой.
Бородавки
– это доброкачественные отграниченные разрастания эпидермиса. Возбудителем является фильтрующийся вирус. Бородавки могут появляться не только на поверхности кожи, а также на слизистых оболочках полостей рта и носа. У детей бородавки возникают часто, характерным их признаком является то, что они появляются сразу у нескольких членов семьи, у детей одного детского коллектива, школы, интерната. Различают обычные и ювенильные плоские бородавки.
Обыкновенные бородавки располагаются преимущественно на пальцах, реже – на лице, шее, половом члене. Это плотные узелки розового или желтовато-воскового цвета, имеют круглую или овальную форму, размером от головки булавки до горошины. Как правило, они располагаются изолированно на широкой основе, иногда сливаются в довольно крупные бугристые бляшки. Поверхность их шероховатая, покрыта сосочками. Очень болезненные бородавки, которые расположены под ногтем и на подошве.
Ювенильные плоские бородавки появляются в основном на тыльной поверхности рук и на лице в виде плоских, слегка приподнятых папул, которые имеют бледно-фиолетовый или красный цвет.
На пальцах бородавки вследствие загрязнения могут вступить бурого цвета, покрываются трещинами, становятся болезненными. Нередко бородавки исчезают спонтанно в течение нескольких месяцев.
Лечение.Существуют разные методы лечения бородавок: пластыри, криотерапия, электрокоагуляция. В некоторых случаях хороший эффект можно получить от введения под бородавку 0,5-1 мл раствора новокаина по Бы.В. Огнєвим. После удаления 1-2 крупнейших бородавок другие за короткое время приобретают тенденции к обратному развитию.
Тератома.
Тератома – это опухоль, которая имеет сложное строение. В тератомі выявляют различные ткани, которые являются производными всех зародышевых листков.Органоїдні тератомы содержат части тела плода, а иногда и сам плод. Если в тератомі есть участки эмбриональной ткани, возникает опасность роста и малигнизации в тератобластому. Тератома встречается у 25 % всех детей с опухолями. Девочки болеют чаще, чем мальчики.
Клиника и диагностика.Тератомы локализуются в различных отделах грудной полости, яичниках, забрюшинном пространстве. Чаще всего встречаются крестцово-куприкові тератомы, которые локализуются между копчиком и прямой кишкой. Границы опухоли не всегда четкие. Если тератома больших размеров, возможно ее распространение в тазовую область, сдавливания прямой кишки и мочевого пузыря с расстройствами акта дефекации и мочевыделения.
Пальпаторно можно выявить участки неравномерной плотности, кистозные образования и включения. Кожа над ними не изменена, иногда отмечается оволосение, пигментация, кожные рудименты, расширение сосудов. Рентгенологическое исследование позволяет в некоторых случаях выявить в опухоли участки оссификации или костные включения. Пальцевое исследование прямой кишки помогает определить локализацию опухоли.
самым Тяжелым осложнением является ее малигнизация с метастазированием. Признаками злокачественного перерождения являются быстрый рост опухоли, появление венозного рисунка, ухудшение общего состояния ребенка. Объективным и достоверным критерием может быть положительная проба Абелєва – Татаринова (в крови находят эмбриональный белок α-протеин).
Диагноз тератомы обычно не составляет трудностей. Ее следует дифференцировать со спинномозговой грыжей, по которой почти всегда возникают периферийные неврологические расстройства с нарушением функции тазовых органов, а рентгенологически выявляют расщепление дужек позвонков.
Лечениетерато только хирургическое. Его необходимо проводить как можно раньше, желательно до 6-месячного возраста, когда нет злокачественного перерождения тератомы. Эти дети требуют постоянного диспансерного наблюдения для своевременного выявления рецидива или метастазов опухоли.
Рабдомиосаркома.
Рабдомиосаркома является одной из самых опасных опухолей мягких тканей, которые часто встречаются в детском возрасте. Опухоль характеризуется наличием злокачественных мезенхимальных элементов. Иногда возникают трудности при дифференциальной диагностике. Поэтому правомерно диагностировать злокачественную эмбриональную саркому. Но в типичных случаях в зависимости от гистологического строения выделяют четыре типа рабдоміосарком: эмбриональный, ботриоїдний, альвеолярный и плеоморфний. Последний гистологический вариант характерен для взрослых, а в детском возрасте встречается очень редко.
Эмбриональный тип рабдомиосаркома чаще локализуется в участках головы и малого таза. Типичной локализацией ботриоїдного варианта является мочеиспускательный канал, мочевой пузырь, влагалище. Альвеолярную рабдоміосаркому обычно выявляют в области туловища и конечностей. Чаще рабдоміосаркому, как и ангіогенну саркому, наблюдают у детей в возрасте до 5 лет, синовиальную саркому и фібросаркому чаще диагностируют у детей старшего возраста.
Клиника.Каждая из сарком имеет особенности клинической картины, но для всех характерна склонность к инфильтративного роста, прорастания в анатомические образования, которые расположены рядом (кости, нервные стволы, сосуды), склонность к рецидивированию и метастазированию. Темпы роста опухолей могут быть как медленными, так и быстрыми.
В начальной стадии признаки заболевания часто отсутствуют, опухоль обычно обнаруживают случайно. Общее состояние больных долгое время удовлетворительное. В случае бурного роста новообразования, распада опухоли и присоединения вторичной инфекции состояние больного становится тяжелым, повышается температура тела, появляются признаки интоксикации, истощения, в анализах крови отмечают увеличение СОЭ, гиперлейкоцитоз со сдвигом лейкоцитарной формулы влево.
Если опухоль локализуется в области туловища и конечностей, ее можно обнаружить во время внешнего осмотра больного. Кожа над опухолью блестящая, напряженная, иногда имеет выраженный венозный рисунок. Пальпаторно определяют локальное повышение температуры. Во время пальпации выявляют плотное, круглой формы образования с четкими контурами. Конечно оно довольно легко смещается в поперечном направлении вместе с пораженным мышцей, но не смещается в продольном.
Очень редко первым симптомом является тупая, ноющая боль, которая усиливается во время надавливания на опухоль. В случае, когда опухоль прорастает в кость, боль становится постоянным. Если она расположена вблизи от нервных стволов и сплетений, боль становится интенсивным и появляются признаки неврита или плексита. Если опухоль находится вблизи магистральных сосудов, могут возникать цианоз и отек конечности, ослабление периферического пульса. Для злокачественных опухолей не является типичным прорастания в сосуды и нервы, чаще они сдавливаются или відтискаються ней.
Диагностика.Клинические признаки саркомы мягких тканей не дают возможности точно установить диагноз.
Обследование больных начинают с обзорной рентгенограммы участка расположения опухоли. С помощью рентгенологического исследования можно определить локализацию образования, его структуру, наличие включений, форму, размеры, очертания и взаиморасположение с другими органами. Четкие контуры свидетельствуют о экспансивный рост и указывают на наличие капсулы круг опухоли. Нечеткость контуров обусловлена чаще всего инфильтративным прорастанием в окружающие ткани. Обзорная рентгенограмма дает информацию о связи образования с костями. В некоторых случаях опухоль, которая пальпируется, есть м'якотканинним компонентом костной саркомы. Вторичные костные изменения в случае саркомы мягких тканей достаточно типичны.
Если опухоль локализуется на конечностях, вторичные изменения в костях имеют вид очага остеолиза различной величины и формы. Но практически никогда по вторичной деструкции костей вследствие саркомы мягких тканей рентгенологически не определяется симптом "козырька", который характерен для злокачественных опухолей костей. Реакция костей на патологический процесс в мягких тканях может быть в виде периостальных разрастаний, атрофии от сдавливания, деформации костей.
Для дифференциальной диагностикииспользуют ангиографию. Главное место в диагностике опухолей мягких тканей занимают цитологическое и гистологическое исследования. Изучают клеточный состав и гістогенетичну принадлежность опухоли. Во время обследования больных с опухолью мягких тканей необходимо пропальпировать регионарные лимфатические узлы, при подозрении на их поражения необходимо провести морфологическое исследование. Рентгенологическое исследование органов грудной клетки, УЗИ органов брюшной полости и забрюшинного пространства позволяют обнаружить метастазы в печени, легких и забрюшинных лимфатических узлах.
Дифференциальную диагностику саркомы мягких тканей следует проводить с доброкачественными опухолями, которые располагаются в основном на коже, имеющие четкие контуры и капсулу.
Лечение.Во время лечения саркомы мягких тканей используют в различных комбинациях хирургический, лучевой и медикаментозный методы. Выбор комбинаций зависит от стадии процесса.
Различают следующие стадии заболевания:
И стадия – локализованная опухоль, которую можно удалить радикально;
II стадия – локализованная опухоль, которую удалить в пределах здоровых тканей не удается, или с метастазами в регионарные лимфатические узлы, которые полностью удаляют вместе с опухолью;
III стадия – опухоль с метастазами в регионарные лимфатические узлы, которую невозможно полностью удалить;
IV стадия – опухоль с отдаленными гематогенними и лимфатическими метастазами.
Всем больным после радикальных операций назначают противоопухолевую химиотерапию несколькими препаратами с различным механизмом действия. Иногда ее проводят в предоперационный период. Лучевое лечение выполняют после нерадикальных операций, если есть метастазы в регионарных лимфатических узлах.
Прогноз у детей с саркомой мягких тканей зависит от гистологического типа опухоли, локализации и стадии заболевания. На i-II стадиях комплексное лечение позволяет добиться стойкой ремиссии у 70% больных.
Доброкачественные и злокачественные опухоли костей
Остеома
– это доброкачественная опухоль костной ткани. Остеома бывает врожденной, может развиваться в нескольких костях одновременно. Преимущественно локализуется в костях черепа и скелета лица, а также в концевых фалангах больших пальцев стоп. По костной структуре различают компактные, губчатые и смешанные формы остеом.
Клиника и диагностика.Для остеомы характерны очень медленные темпы роста, чаще всего несколько лет. Опухоль часто повышается над уровнем прилегающих тканей. Во время пальпации остеома плотная, неподвижная, умеренно болезненна. Если опухоль растет в местах прохождения сосудисто-нервных стволов, могут возникать периферические расстройства. Если остеома локализуется в костях черепа и прорастает через его внутреннюю пластинку, возможные функциональные очаговые мозговые расстройства и головная боль. Во время рентгенологического исследования выявляют дополнительную костную ткань с четкими ровными контурами без явлений деструкции или остеопороза. В случае локализации остеомы на ногтевой фаланге определяют трабекулярність губчатой кости, из которой состоит остеома. В длинных костях остеома поражает преимущественно метафіз и диафиз. На рентгенограммах структура остеом всегда компактная, однородная. Во время гистологического исследования в опухоли обнаруживают компоненты обычной костной ткани, которые лишены остеогенной структуры.
Дифференциальная диагностикав типичных случаях не представляет трудностей. Остеому дифференцируют от остеоид-остеомы, юношеских костно-хрящевых экзостозов, осифікуючої гематомы и кефалгематомы, остеомиелита, параосальної саркомы. Кроме того, обязательно учитывают данные анамнеза, клинических и рентгенологических признаков.
Лечение больных с остеомою хирургическое. Операция показана при наличии боли, больших по размерам опухолей, неврологических расстройств. Опухоль удаляют в пределах здоровых тканей с обязательным удалением покровного надкостницы. Если опухоль недостаточно радикально удалена, возможны рецидивы.
Прогноз остеомы благоприятный. Опухоль не малігнізується, редко образуются деформации.
Остеоид-остеома
– доброкачественная опухоль кости остеогенного происхождения, которая часто встречается у детей и имеет характерное клиническое течение. Чаще всего она локализуется в области бедренной, берцовых, плечевых костей, реже – в других местах скелета.
Клиника и диагностика.Жалобы детей с остеоид-остеомою характерные и однотипные. Больные страдают от сильного резкого боли ноющего характера, который не утихает в состоянии покоя и усиливается ночью. Боль локализуется в соответствии с очага поражения. В случае поражения костей с небольшим слоем мягких тканей можно выявить незначительную припухлость, местное покраснение и повышение температуры кожи. Во время внешнего осмотра патологию обнаружить не удается. Изнурительная боль способствует нарушению функции конечности и атрофии мышц. Рентгенологическая картина остеоид-остеомы имеет характерные особенности. Ткань опухоли обнаруживают в виде очага просветления в кости, "гнезда опухоли диаметром до 1 см, круглой или овальной формы. В нем могут визуализироваться плотные костные включения. В типичных случаях "гнездо" всегда ограничено зоной плотной склеротической кости, иногда его можно не обнаружить на обычных рентгенограммах. Поэтому необходимо провести повторное рентгенологическое исследование в другом режиме работы аппарата в дополнительных проекциях пораженной кости или выполнить томографию, компьютерное исследование.
В некоторых случаях, если остеоид-остеома локализуется в области метафиза – гиперостоз, при отсутствии гнезда может симулировать остеогенную саркому, потому что зона склероза выходит за пределы коркового слоя кости. В процессе дифференциальной диагностики остеоид-остеомы пункционная биопсия неинформативная, потому что практически невозможно получить для исследования ткань из "гнезда опухоли" на фоне выраженного ограниченного склероза. Заключительным методом диагностики в таких случаях является открытая биопсия с резекцией пораженного отдела кости вместе с "гнездом опухоли". Костная пластика образовавшегося костного дефекта обычно не проводят. Обязательно выполняют морфологическое исследование удаленной ткани.
Дифференциальную диагностикуостеоид-остеомы в первую очередь проводят с хроническим склерозуючим остеомиелитом по типу Гарре, костным абсцессом Броди, а также с остеогенною саркомой, саркомой Юинга, туберкулезом, остеомою, посттравматическим періоститом.
Лечение больных с остеоид-остеомою заключается только в хирургическом удалении опухоли. Прогноз остеоид-остеомы благоприятный. После нерадикального удаления ткани "гнезда опухоли" возможны рецидивы заболевания.
Остеохондрома
или костно-хрящевой экзостозы, в детском возрасте встречается довольно часто. Может возникать в любой кости, которая формируется из хряща, особенно на бедренной и большой берцовой костях, вокруг коленного сустава. Разрастание остеохондроми начинается в детском и юношеском возрасте, а заканчивается в процессе оссификации эпифизарных пластинок. Заболевание относят к группе эпифизарных дисплазий.
Клиника и диагностика.Костно-хрящевые екзостози бывают одиночные и реже множественные. Появляется плотное образование, которое расположено на конце кости вблизи зоны роста. Экзостозы четко отграниченный от прилежащих мягких тканей, при пальпации твердый, безболезненный. Размеры экзостозов могут быть разные. В основном их обнаруживают во время осмотра больного. Кожа над ним не изменена. В некоторых случаях экзостозы случайно обнаруживают во время рентгенологического исследования. Иногда у больного может быть обнаружено новообразование или появиться боль вследствие перелома экзостозов. При его разрастании могут возникнуть как первичные, так и вторичные деформации и осложнения. По достижении больших размеров экзостозов могут появляться нервные расстройства, связанные со сдавлением нервных стволов.
Рентгенологически экзостозы имеет плотную костную ножку, вытянутое тело, состоящее из губчатой кости и обвапнованого хряща. Иногда он имеет широкую основу, новообразования будто распластанное на кости (так называемый пагорбкоподібний экзостозы).
Дифференциальную диагностикупроводят главным образом с остеомою или екхондромою. При болезненных екзостозах может возникнуть подозрение на остеогенную саркому. В диагностике заболевания решающим является рентгенологическое исследование.
Множественные костно-хрящевые екзостози в некоторых случаях могут напоминать осифікуючий миозит. Кроме того, во время дифференциальной диагностики заболевания следует помнить о возможности возникновения осифікуючої гематомы после травм в случае, когда гематома сообщается с костью.
Лечение больных с костно-хрящевыми екзостозами только хирургическое. Удалению подлежат екзостози, которые вызывают беспокойство, боль, нервно-сосудистые расстройства. Во время оперативного вмешательства обязательным является удаление экзостозов вместе с надкостницей к неповрежденной компактной кости. Костная пластика образовавшегося дефекта кости конечно не нужна.
Прогноз остеохондроми благоприятный, но надо помнить, что своевременно в детском возрасте нелеченные екзостози могут повлечь серьезные осложнения, которые связаны с возникновением деформации конечностей. Кроме того, редко, но может возникать малигнизация процесса.
Фиброзная дисплазия
кости – болезнь Брайцева-Лихтенштейна – принадлежит к опухолеподобных заболеваний костей. Это системное заболевание скелета, которое связано не только с нарушением и замедлением остеогенеза на определенной стадии эмбрионального развития, а также с его искажением. Сущность фиброзной дисплазии заключается в функциональных отклонениях кісткотвірних процессов мезенхимы в эмбриональный период. Наблюдают как одновогнищеву моноосальну, так и поліосальну формы.
Клиникафиброзной дисплазии, независимо от формы заболевания, характеризуется постепенным началом. Больные жалуются на боль, иногда может быть достаточно сильным. В некоторых случаях сначала обращают внимание на припухлость. Самыми характерными симптомами заболевания являются деформации конечностей, хромота и патологические переломы. Последние в дальнейшем могут повторяться. На рентгенограмме очаг разрежения возникает как в метафізах, так и в диафизарных отделах костей и имеет вид очага с неоднородной по плотности структурой, напоминает матовое стекло. Оно отграничено от нормальной кости плотной склеротической каймой. При больших по размерам очагах кость имеет колбоподібно раздутый вид с изношенными кортикальним слоем.
Дифференциальную диагностикуфиброзной дисплазии проводят с костными кистами, остеобластокластомою. Кроме клинических данных, решающими являются рентгенологическое и гистологическое исследование. Поліосальну форму необходимо дифференцировать с паратиреоїдною остеодистрофией.
Лечение.При появлении деформации нижних конечностей у детей с фиброзной дисплазией, патологических переломов проводят хирургическое лечение. Целесообразно удалять патологический очаг путем частичной или сегментарной резекции пораженного участка кости в зависимости от распространения новообразования. Затем выполняют костную алопластику образованного дефекта. Если очаг локализуется в области диафиза, проводят алопластику по типу вязанки хвороста. Если патологический очаг находится вблизи эпифизарных зон роста, дефект замещают игольчатыми алотрансплантатами, чтобы предотвратить дальнейшему нарушению роста конечности (по методу нашей клиники – П.Т. Сягайло, В.И. Глушко,В.А. Дегтярь). Срок гипсовой иммобилизации после таких операций по поводу фиброзной дисплазии может достигать 1 года. В случае возникновения ложных суставов проводят лечение с помощью аппарата Илизарова.
Прогноз фиброзной дисплазии кости благоприятный. Но надо помнить, что известны случаи перерождения фиброзной дисплазии в злокачественную опухоль, особенно у взрослых.
Остеогенная саркома
– чрезвычайно злокачественная первичная опухоль костей. По частоте она занимает одно из первых мест среди всех злокачественных опухолей. В основном поражаются дети в возрасте свыше 5 лет. Остеогенная саркома развивается из поліпотентної соединительной ткани. Преобладающими клеточными элементами являются остеоцити, которые способны к малигнизации. В зависимости от ее локализации в пределах кости различают центральные, медулярні остеосаркома, параосальні (юкстакортикальні) остеосаркома, множественная остеосаркоматоз и остеосаркома мягких тканей.
Остеогенная саркома возникает преимущественно в области метафізів длинных трубчатых костей, реже в діафізі и плоских костях. Чаще всего поражается дистальный метафіз бедренной кости и проксимальный метафіз большой берцовой кости, а также плечевая кость. Для остеогенных сарком типично поражение только одной кости. Метастазирование в другие кости встречается редко.
Клиника.В начале заболевания клиника остеогенных сарком довольно невнятная. Первый симптом, конечно, боль, который не связан с движениями конечности и возникает в состоянии покоя; его интенсивность довольно быстро нарастает, боль становится постоянной, изнуряющей, беспокоит как днем, так и ночью. Наиболее интенсивная боль возникает, если опухоль располагается в костях голени. Рост остеогенных сарком чрезвычайно быстрый. Появляется отек мягких тканей и кожи, припухлость, определяют опухоль плотной консистенции, расширяются подкожные вены, повышается местно температура, нарушается функция конечности. Иногда во время надавливания на опухоль слышен хруст, возникают патологические переломы.
В начале заболевания общее состояние детей страдает мало. Через 3-4 мес опухоль достигает больших размеров, вследствие ее распада может повышаться температура тела до 38-39 °С. В случае бурного течения остеогенной саркомы повышение температуры тела, а также местная гиперемия могут вызвать подозрение на остеомиелит. Нередко дети и родители указывают на предыдущую травму, ее считают фактором, способствующим активизации и диссеминации опухолевого процесса. Метастазы при остеогенній саркоме появляются рано, преимущественно в легких.
Диагностика.Главная роль в диагностике остеогенной саркомы принадлежит рентгенологическому исследованию. Различают три вида остеосарком: остеолітична форма – краевой и центральный варианты; смешанная форма – угловой, центральный и периферийный (односторонний, циркулярный) варианты; остеопластична форма – центральный и периферийный (односторонний, циркулярный) варианты.
Рентгенологические признаки остеогенной саркомы непосредственно не связаны с особенностями клинического течения заболевания и не влияют на прогноз и выбор метода лечения. Разделение остеогенной саркомы на виды необходим для дифференциальной диагностики и является условным.
В начальных стадиях заболевания, когда больные жалуются на непостоянный боль, рентгенологически отмечают пятнистые очаги деструкции літичного характера и уплотнения с нечеткими контурами в области метафиза.
Одной из характерных рентгенологических признаков остеогенной саркомы считают наличие реактивного периостита, определяется цибулеподібний гиперостоз в виде козырька или треугольной шпоры, расположенной под углом к продольной оси кости (козырек или треугольник Кордмана). Вторым симптомом, который свидетельствует о распространении опухолевого процесса за пределы кости, являются спикулы – тонкие игольчатые обвапнення, расположенные перпендикулярно к оси кости. Они больше выражены при остеобластичному виде остеогенной саркомы.
Распространение опухолевого процесса на близлежащие ткани приводит к образованию участка оссификации различных размеров и плотности. Оссификация м'якотканинного компонента остеогенной саркомы чаще происходит при остеопластичному и смешанном видах опухоли. Пределы м'якотканинного компонента на рентгенограммах достоверно установить трудно. Поэтому необходимо использовать компьютерную томографию, ангиографию.
Необходимо подчеркнуть, что даже в типичных случаях клинико-рентгенологический диагноз остеогенной саркомы обязательно должен быть подтвержден с помощью морфологического исследования. Поэтому всем больным необходимо проводить пункционную биопсию (трепанобіопсію) или открытую биопсию опухоли.
Для выявления метастазов в план обследования больных на остеогенную саркому включают рентгенографию легких в прямой и боковой проекциях, УЗИ и сканирование печени.
Дифференциальную диагностикуостеогенной саркомы проводят с саркомой Юинга, хондросаркомою, злокачественной формой остеобластокластоми, еозинофільною гранулемой, аневризмальною, кистой кости. Иногда остеосаркому дифференцируют от заболеваний неопухолевого происхождения – підокісної гематомы, осифікуючого миозита, остеомиелита.
Лечение остеогенной саркомы комбинированное. Оно состоит из оперативного вмешательства и противоопухолевой химиотерапии. Предоперационную химиотерапию проводят для профилактики легочных метастазов и уменьшение в размерах м'якотканинного компонента. Радикальным хирургическим лечением является ампутация конечности. В последнее время в случаях, когда это технически возможно, выполняют органосохраняющие операции с использованием алопластики, эндопротезирования. Обязательным является проведение послеоперационной профилактической химиотерапии.
Прогноз остеогенной саркоме неблагоприятный. Комбинированный подход к ее лечению позволяет достичь двухлетнего выживания приблизительно у 50% больных.
Саркома Юинга
относится к опухолям скелета неостеогенного происхождения. Ее основу составляет не остеогенная, а ретикулоендотеліальна ткань, которая заполняет кістковомозковий пространство. Саркома Юинга, или злокачественная мезенхімома кости, у детей встречается почти в 3 раза реже, чем остеогенная саркома. Чаще страдают дети в возрасте 10-14 лет, но может возникать у детей до 5 лет. Преимущественно поражаются діафізи длинных трубчатых костей, расположение опухоли в метафізі и даже на епіфізі, но она не переходит на сустав. Среди плоских костей чаще поражаются кости таза и ребра.
Клиника саркомы Юинга характеризуется нарушением общего состояния, повышением температуры тела до 38-39 °С, появлением боли в пораженном отделе кости. Возникает припухлость и местные признаки воспалительного процесса: кожа краснеет, становится горячей на ощупь, может определяться флюктуация. Перечисленные признаки саркомы Юинга могут симулировать остеомиелит. Особенностью течения опухоли является чередование периодов ремиссий и рецидивов, которые могут повторяться несколько раз в год. Затем заболевание резко прогрессирует.
Рентгенологическая картина саркомы Юинга весьма полиморфная. Деструкция кости может проявляться образованием диафизарных мелких очагов, рассеянного пятнистого остеопороза. Резко выраженная реакция в виде многослойного периостита – так называемый гиперостоз с цибулеподібним рисунком. Иногда может наблюдаться симптом периостального козырька и игольчатый периостит. Рентгенологически определяют тень м'якотканинного компонента.
Дифференциальная диагностикасаркомы Юинга довольно сложная благодаря поліморфності клинико-рентгенологических проявлений. В первую очередь ее проводят с острым и хроническим остеомиелитом, остеогенною саркомой, ретикулосаркомою.
Лечение. Известно, что саркома Юинга высокочувствительна к лучевой и химиотерапии, что отличает ее от других злокачественных опухолей костей. Потому сочетанием лучевой и полихимиотерапии можно добиться устойчивой ремиссии во время лечения опухоли, а иногда и ее метастазов. Саркома Юинга склонна к распространению по кістковомозковому канала и метастазирование в первую очередь в регионарные лимфатические узлы и кости черепа и позвоночника. Поэтому облучают не только место поражения, а всю кость и регионарные лимфатические узлы. Наряду с облучением необходимо проводить полихимиотерапию. Оперативное вмешательство в комплексном лечении опухоли Юинга не нашло широкого применения в связи со значительным распространением патологического процесса вдоль кости, высокой чувствительностью к лучевой терапии и действия цитостатиков, ранней генерализацией независимо от радикальности проведенной операции. Такие вмешательства, как ампутация или вычленение конечностей, выполняют при отсутствии эффекта от консервативной терапии, при наличии синдрома боли или кровотечения из язв опухоли.
Прогноз саркомы Юинга неблагоприятный. Комбинированное химио-лучевое лечение позволяет достичь трехлетнего выживания приблизительно у 50% больных детей.
Нефробластома и нейробластома
Нефробластома (опухоль Вильмса)
– злокачественная опухоль почки, которая развивается из метанефрогенної ткани. По частоте нефробластома занимает 5 место среди всех злокачественных заболеваний у детей. Мальчики и девочки болеют с одинаковой частотой, а опухоль чаще возникает в возрасте до 3 лет. Редко при нефробластоме наблюдают двустороннее поражение почек. Долгое время опухоль растет в капсуле почки, но даже в начальный период может быть метастазирование. Метастазы чаще поражают легкие, печень, кости и забрюшинные лимфатические узлы.
в Зависимости от преобладания мезенхимального или нефробластичного компонента различают три главные морфологические варианты нефробластом:
И – типичные нефробластомы, мезенхімальний и нефробластичний эпителиальный компонент представлены поровну;
II – нефробластома с преобладанием нефробластичного компонента;
III – нефробластома с преобладанием мезенхимального компонента.
Кроме того, нефробластомы различают в зависимости от степени дифференцировки преобладающего компонента опухоли. В самостоятельную группу выделяют мезобластичну нефрому (мезенхімальну гамартому) – опухоль почки, которая возникает у младенцев.
Клиника.На ранних стадиях заболевания очень важно заподозрить у ребенка опухоль почки, потому что клинические признаки (бледность кожи, истощение, снижение аппетита, тошнота, боль в животе) непостоянны и неспецифичны. Подозрение на новообразование возникает в случае опухоли больших размеров, когда она четко определяется через переднюю брюшную стенку. В это время усиливается боль в животе, могут появиться признаки частичной кишечной непроходимости, расширение вен передней брюшной стенки, асцит, в некоторых случаях – гематурия, анемия, увеличивается СОЭ, повышается АД.
диагностике нефробластомы наряду с осмотром больного, пальпацией органов брюшной полости и лабораторным исследованием проводят обзорную рентгенографию органов брюшной полости и забрюшинного пространства, абдомінальну компьютерную томографию (КТ) почек. В проекции почки выявляют гомогенную тень, смещение петель кишечника в противоположную от опухоли сторону. На урограмме при нефробластоме отмечают увеличение почки, нечеткость ее контуров, изменение положения, деформацию выделительной системы почки. В некоторых случаях при больших размерах опухоли с тотальным поражением паренхимы почки функция ее на урограмме не отображается – так называемая немая почка. В этих случаях, как и при двустороннем поражении почек и сочетании опухоли с пороками развития почек, обязательным является КТ. Этот метод позволяет получить четкое изображение опухоли, информацию о ее размеры, плотность, структуру и определить томографическое взаиморасположение с другими органами. Обследование дополняют проведением пункционной биопсии.
Достаточно информативной является кавография, поскольку дает возможность определить расположение полых вен в отношении опухоли. УЗИ выявляет метастазы опухоли в печень и забрюшинные лимфатические отделы. Метастазы в печень и кости выявляют при помощи рентгенографии, используют и радиоизотопное исследование.
Различают четыре стадии нефробластомы:
И – опухоль локализуется внутри почки и не прорастает собственную капсулу:
II – опухоль выходит за пределы почки, но не прорастает собственную капсулу, метастазы отсутствуют;
III – опухоль прорастает собственную капсулу, вокруг почечную клетчатку или поясничные мышцы и органы, имеется поражение регионарных лимфатических узлов, разрыв опухоли до или во время операции;
IV – наличие отдаленных метастазов (в легкие, печень, кости и другие органы).
Некоторые авторы двусторонней нефробластомы называют V стадией.
В клинике также пользуются ТNМ-классификации, где Т – распространенность первичной опухоли, N – состояние регионарных лимфатических узлов, М – наличие или отсутствие отдаленных метастазов.
Дифференциальную диагностику нефробластомы проводят с пороками развития почек (гидронефроз, поликистоз почек, удвоение почки, подковообразная почка и т. п), заочеревинними новообразованиями (нефробластома, рабдоміобластома, тератома), с опухолями печени и лимфогенными опухолями брюшной полости.
Лечение нефробластомы комплексное. Оно состоит из хирургического (трансперитонеальна нефрэктомия), лучевого (пред - и послеоперационного облучения ложа опухоли), химиотерапевтического в пред - и в послеоперационный период. Используют по схемам сочетание таких препаратов: дактиноміцин, циклофосфан, винкристин, адріаміцин, блеоміцин. Выбор метода лечения зависит от стадии заболевания, морфологического строения опухоли, возраста ребенка.
У детей в возрасте до 1 года на И стадии лечение заболевания заключается в хирургическом удалении опухоли. На II стадии обязательно проводят пред - и послеоперационные курсы химиотерапии. Послеоперационную лучевую терапию проводят в случае разрыва опухоли во время операции, наличия остаточных метастазов.
В III стадии заболевания предоперационную лучевую терапию проводят в случае неэффективности предоперационной химиотерапии или при огромных размерах опухоли.
Прогноз опухоли Вильмса зависит от стадии заболевания на момент госпитализации ребенка, морфологического варианта нефробластомы и возраста больного. На i стадии заболевания выздоравливает до 95 % детей, II стадии – 70-80 %, III стадии – до 50 %, IV-V стадиях – до 10 %. Прогноз более благоприятный у детей младшего возраста.
Нейробластома –
это злокачественная опухоль, которая выявляется преимущественно в детском возрасте и составляет примерно 7 % среди всех злокачественных новообразований у детей, а в структуре заболеваемости занимает 6-е место. Под термином "нейробластома" понимают различные злокачественные формы нейрогенных опухолей.
Опухоль происходит из клетки симпатической части нервной системы и может локализоваться на любом участке тела, преимущественно в забрюшинном пространстве и заднем средостении.
Различают четыре основные разновидности нейрогенных опухолей в зависимости от клеточного состава:
1) симпатогоніома – опухоль, состоящая из клеток, напоминающих симпатогонії. Преимущественная локализация – надпочечники. Имеет тенденцию к быстрому росту и раннему метастазированию;
2) симпатобластома – более зрелый вид нейробластомы, представлен более дифференцированным, по сравнению с симпатогоніями, типом клеток-симпатобластів;
3) гангліонейробластома (злокачественная гангліонейрома) – новообразования, в клеточном составе которого преобладают незрелые нейроцити различной степени дифференцировки (симпатогонії, симпатобласти, ганглиозные клетки);
4) гангліонейрома – доброкачественная опухоль, состоящая из зрелых ганглиозных клеток.
Нейробластомы относятся к гормонально-активных опухолей, они синтезируют катехоламины и метаболиты.
Клиника.Чаще всего нейробластома локализуется в забрюшинном пространстве.
При нейробластоме относительно рано происходит генерализация процесса, поэтому симптомы заболевания появляются рано: бледность кожи, снижение аппетита, беспокойство ребенка, иногда субфебрильная температура тела, рвота.
Во время пальпации обнаруживают холмистую опухоль, которая расположена в верхней части живота. Она обнаруживается случайно, во время купания или пеленания ребенка. Обвод живота увеличен, деформирован, развернута реберная дуга.
Иногда выраженная подкожная сосудистая сетка в верхней половине живота и грудной клетки. Когда нейробластома осложняется асцитом, опухоль может не определяться. При больших размерах опухоли могут вызвать симптомы, связанные со сдавлением соседних органов и магистральных сосудов.
Если опухоль локализуется в верхних отделах средостения и надключичній участке и сдавливает шейное нервное сплетение, тогда нейробластома может проявляться только синдромом Горнера (птоз, миоз, экзофтальм на стороне поражения). В случае расположения опухоли в заднем средостении и забрюшинном пространстве она может прорастать через межпозвоночные отверстия в спинномозговой канал и сдавливать спинной мозг, что приводит к парезам и параличам.
Склонность нейробластомы к раннему метастазированию приводит к тому, что причиной первичного обращения к врачу являются симптомы, обусловленные метастазами, а не самой опухолью, что нередко затрудняет диагностику. Так, у новорожденных в основном признаки метастазирования появляются в виде гепатомегалии или множественных мелких подкожных узелков. Поражение костного мозга клинически проявляется бледностью и изменениями в анализах крови. Метастазы в мягкие ткани глаза вызывают экзофтальм. Костные метастазы вызывают нарушение функции конечности и боль.
Диагностика. Диагностическое обследование больных с нейробластомой должно состоять из рентгенографии органов грудной клетки в двух проекциях, экскреторной урографии, рентгенографии скелета, исследование костного мозга и определение содержания катехоламинов в моче. Информативным является УЗИ, особенно если опухоль располагается в забрюшинном пространстве. Для дополнительного обследования используют пиелографию, ангиографию, сканирование печени. Обязательным является морфологическое подтверждение диагноза путем пункции или биопсии опухоли, а также увеличенных лимфатических узлов.
подозрения на заочеревинне расположения опухоли обследование больного начинают с урографии и УЗИ. В случае забрюшинного расположения нейробластомы на урограмме почти всегда определяют почки нормальных размеров, обычной формы, контуры не изменены. Наиболее типичным рентгенологическим признаком забрюшинных опухолей является изменение локализации почек и мочеточников. При опухолях надпочечников характерно смещение почек книзу. При парааортальній и паравертебральной локализации нейробластомы почки и мочеточники смещены латерально. Если опухоль прорастает в почку, то рентгенологически она будет напоминать опухоль Вильмса. В сомнительных случаях экскреторную урографию повторяют на фоне пневморетроперитонеуму (введения воздуха в забрюшинное пространство). В сложных для диагностики случаях проводят ангиографию.
Проведение рентгенологического исследования органов грудной клетки в прямой и боковой проекциях позволяет установить наличие опухоли и дифференцировать нейробластому заднего средостения от других новообразований на основе типичной локализации. Для нейробластомы характерно расположение в заднем средостении, иногда в опухоли бывают известковые включения.
Различают 5 стадий развития нейробластомы:
I – опухоль локализуется в области первичного очага;
II – опухоль распространяется за пределы первичного очага, но не переходит срединной линии, могут поражаться лимфатические узлы;
III – опухоль распространяется за пределы срединной линии или билатерально, пораженные лимфатические узлы с обеих сторон позвоночника;
IV – наличие отдаленных метастазов в кости скелета, черепа, мягкие ткани, регионарные лимфатические узлы;
V – больные с i И II стадиями, когда есть метастазы в один из органов (печень, кожа или костный мозг), за исключением метастазов в кости. Эту стадию также называют первично дисемінованою нейробластомой.
Лечение нейробластому комплексное. Оно включает предоперационную химиотерапию и лучевую терапию, хирургическое вмешательство, а также послеоперационную химио - и лучевую терапию. Операция наиболее эффективна в i-III стадиях нейробластомы, предоперационная и послеоперационная химио - и лучевая терапия целесообразны в III-IV стадиях опухоли. Критерием эффективности медикаментозного лечения является снижение или нормализация уровня экскреции катехоламинов и их метаболитов в анализах мочи.
В случае комплексного лечения выживаемость больных на нейробластому составляет 35 - 40 %. Прогноз более благоприятный в ранних стадиях заболевания и в случае преобладания в опухоли высокодифференцированных клеток. Если опухоль локализуется в заднем средостении, вероятность излечения выше.
Опухоли средостения
Среди торакальных больных большой процент составляют дети с заболеваниями средостения, которые подлежат хирургическому лечению.
Хирургия средостения – очень сложный раздел хирургии, что обусловлено особенностями анатомии, сложностями хирургических доступов, тяжестью диагностики.
Большой вклад в развитие торакальной хирургии сделали анатомы, начиная с М.И. Пирогова, затем целая плеяда известных ученых. Так, В.И. Руднев определил границы переднего средостения и разделил его на верхнее и нижнее, Д.С. Морозов выделил особую связку – lig. enterpleurale inferior, которая является частью внутрішньогрудної фасции и играет роль в обособлении воспалительных процессов в средостении. А.В. Мельников описал взаиморасположение легких и средостения, Д.А. Жданов исследовал строение лимфатической системы.
Существенную роль в развитии хирургии средостения сыграла разработка современных методов обезболивания, а также новых хирургических доступов, методов профилактики и лечения послеоперационных осложнений, что способствовало снижению летальности и обеспечило хорошие отдаленные результаты оперативного лечения.
Средостение – пространство, которое находится внутри грудной полости между правой и левой плеврой. С боков оно ограничено правым и левым листками плевры, сзади – грудным отделом позвоночника и ребрами, спереди – грудиной, снизу – диафрагмой. Верхней границы нет, оно переходит в міжфасційні пространства шеи. Верхним уровнем средостения считают верхний край рукоятки грудины.
Средостение условно разделяют на переднее и заднее, границей является условная фронтальная плоскость, проведенная через центр обоих корней легких.
В средостении содержатся очень важные органы: в переднем – восходящая часть аорты и дуга аорты с ветвями (левой общей сонной и левой підключичною артерией), две безымянные вены и верхняя полая вена в месте впадения ее в правое предсердие, легочные артерии и вены, сердце с перикардом, загруднинна железа, оба диафрагмальные нервы, лимфатические узлы, трахея, начальные отделы частичных бронхов. В заднем средостении находятся пищевод, непарная и напівнепарна вены с міжребровими венами, пограничные столбы симпатического нерва и брюшные нервы, лимфатические узлы, клетчатка.
Средостение у детей относительно широк, поэтому клиника сдавления его органов развивается постепенно. Оно у детей очень подвижное в процессе дыхания, поскольку клетчатка и связки, которые фиксируют органы, развиты недостаточно, поэтому в случае различных патологических процессов легко возникает его смещение.
Заболевания средостения классифицируют таким образом:
1. Пороки развития органов средостения.
2. Воспалительные процессы.
3. Травматические повреждения.
4. Заболевания средостения как осложнение другой патологии органов средостения. 5. Опухоли и кисты средостения.
Первые 4 группы заболеваний рассматривают в соответствующих разделах. Опухолям и кістам средостения в последнее время уделяют большое внимание. Ранее эту патологию диагностировали очень редко. Впервые опухоль средостения описал Берхааве (Boerhaave) 1712 г., а 1810 г. Рубино (Rubino) – дермоїдну кисту. Оперативное лечение стало применяться с XIX в., постепенно получило распространение и, несмотря на количество послеоперационных осложнений и летальность, его выполняют в полном объеме.
По сводной статистике на основе материала 16 авторов (Б.Я. Лукьянченко и др.) частота опухолей составляет 0,55-3 %.
По характеру опухоли разделяют таким образом: врожденные кисты – 22,3 %, нейрогенные опухоли -15,8 %, медіастинальний зоб – 5,2 %, тимомы – 2,1 %, перикардиальные кисты – 2,8 %, злокачественные опухоли – 23,6 % (среди них лимфогранулематоз – 14%, лимфосаркомы – 2 %).
Локализацию опухолей и кист средостения представлено на схеме Е.А. Степанова. В заднем средостении находятся нейрогенные опухоли, в переднем, ближе к центру, – бронхогенні и ентерогенні кисты, сосудистые образования, ближе кпереди – тератодермоїдні опухоли, липомы, целомічні кисты перикарда, тимомы.
Классификация опухолей и кист средостения у детей:
1. Неврогенные (зрелые и незрелые).
2. Сосудистые образования (лімфангіоми, гемангиомы).
3. Бронхогенні кисты.
4. Ентерогенні кисты (удвоение пищеварительной системы).
5. Тератодермоїдні образование.
6. Тимомы.
7. Целомічні кисты перикарда.
8. Липомы.
Патогенез.Доброкачественные опухоли и кисты средостения в основном врожденного характера и формируются на разных этапах внутриутробного развития. В.Г. Брайцев подобные образования называл дизонтогенетичними.
Нейрогенные опухоли связанные с нарушением развития периферической и вегетативной частей нервной системы. Они бывают разной степени зрелости. Менее зрелые образуются из симпатической части – нейробластома, гангіонейробластоми, зрелые – гангліонейроми, из оболочек нервных стволов – нейриноми, с эпиневрию и периневрію – нейрофибромы (составляют большинство опухолей).
Дермоидные кисты и тератомы возникают в связи с нарушениями развития эпидермиса (эпидермальные кисты), всех слоев кожи (дермоидные кисты), а также двух или трех зародышевых листков (тератомы).
Возникновения бронхогенних кист связано с неправильным дифференцированием первичной кишки в период ее деления на дыхательную и стравохідну трубки.
Образование ентерогенних кист связано с пороками развития кишечной трубки (ее удвоением).
Сосудистые опухоли – гемангиомы, лімфангіоми, лімфагемангіоми – формируются тоже как пороки развития, только кровеносных ілімфатичних сосудов.
Целомічні кисты перикарда является результатом нарушения процесса слияния эмбриональных лакун в месте формирования перикардиального целома.
Злокачественное перерождение наблюдают в основном при опухолях загруднинної железы. Незрелые нейрогенные опухоли относят к группе потенциально злокачественных.
Общий процент злокачественных и незрелых опухолей среди всех медиастинальных образований составляет 2 %.
Клиника.
Клиническая картина и течение заболевания зависят от величины, характера, локализации и морфологической характеристики опухоли. Клиника складывается из симптомов сдавливание и разрушение тканей и органов грудной полости и симптомов интоксикации. Часто опухоли и кисты средостения могут протекать бессимптомно, в других случаях появляются общие симптомы: цианоз, асфиксия, стридорне дыхания. В клинической картине появляются признаки, характерные для каждой опухоли.
Нейрогенные опухоли
в случае зрелых форм – клиническая картина возникает, если опухоль больших размеров; при незрелых – у детей 1 года жизни, потому что они производят адреноподібні вещества с развитием катехоламиновой интоксикации. Это проявляется приступами удушья, повышением температуры тела, диспептическими расстройствами, прогрессивным увеличением массы тела, нарастающей общей слабостью, характерным развитием анізокорії, симптома Горнера, нарушением потоотделения, изменением дермографізму, ухудшением зрения, болью в груди за ходом міжребрових нервов. При опухолях по типу песочных часов возможны параличи нижних конечностей, снижение брюшных рефлексов. Для диагностики определяют содержание катехоламинов в крови, проводят рентгенографию средостения (тень в заднем средостении), компьютерную томографию.
Сосудистые опухоли
всегда располагаются в области крупных сосудов трахеи, поэтому в первую очередь вызывают ее сдавление, при этом возникает синдром сдавливания верхней полой вены. Одним из диагностических признаков євипинаннянад вырезкой грудины или ключицы, которое изменяет свою величину синхронно с дыханием. Это образование может пульсировать. Сдавление трахеи проявляется кашлем, цианозом, болью в груди, парезом голосовых связок.
Диагноз до операции установить трудно. Помогает рентгенография (образование имеет четкие контуры, овальную или циклическую форму), пневмомедіастинографія. А.П. Лебедев указывает на такой характерный симптом сосудистой опухоли, как ее гроноподібну форму, которая меняет свои очертания в такт дыхания.
Бронхогенні кисты
чаще имеют бессимптомное течение, для них более характерны признаки сдавливания трахеи: приступы кашля, стенотическое дыхание, симптомы сдавливания пищевода.
В диагностике, кроме рентгенографии средостения, имеет значение обследование трахеи и пищевода.
Ентерогенні кисты
редко имеют бессимптомное течение, развиваются явления компрессии и вовлечения в процесс близлежащих тканей. Если в стенке кишки находят клетки слизистой оболочки желудка, которые вырабатывают соляную кислоту, то возможно образование язвы стенки, что приводит к таким осложнениям, как кровотечение, пенетрация, перфорация, вторичная гнойная инфекция. Для окончательного диагноза имеет значение гистологическое исследование.
Тератодермоїдні образования
имеют длительный клиника. Для них более характерными являются нарушения гемодинамики, деформация грудной клетки. В случае прорыва их в бронх больной выкашливает кашицеобразные сальные массы и волосы.
Характерны боль, иногда кинжальная, который уменьшается во время наклона туловища вперед и в вертикальном положении, головная боль, боль в суставах и конечностях, удушье и кашель в виде приступов, особенно ночью, общая слабость, повышенная утомляемость, зуд кожи.
Методы обследования как и всех опухолей средостения. На рентгенограмме видно неоднородное затемнение, иногда костные включения. Окончательная диагностика возможна только после операции, когда проводят верификацию опухоли.
Липома, фиброма, хондрома
растут медленно и поначалу не имеют никаких симптомов, со временем появляются неприятные ощущения, боль в груди. Перерождение в липосаркому бывает редко. Диагностика сложна, применяют те же методы, что и за всех опухолей средостения. Во время пневмомедіастинографії характерный симптом частности.
Тимомы
– опухоли загруднинної железы – составляют 5-10 % всех новообразований, растут медленно, в случае больших размеров они сдавливают безымянные вены, что затрудняет отток крови по венозной системе головы и шеи и проявляется отеком и цианозом лица, расширением и напряжением вен шеи, кровоизлияниями в склеры. Симптомы миастении более характерны для взрослых, у детей встречаются очень редко.
Тимомы довольно часто могут малигнизироваться, в таком случае наблюдают их быстрый рост и быстро развиваются явления сдавления органов средостения.
Дифференциальную диагностику проводят с тимомегалією, которая на рентгенограмме имеет треугольную тень и на выдохе увеличивается.
Целомічні кисты перикарда.
Термин был предложен Ламбером в 1946 г. Встречается довольно редко. Представляет собой тонкостінне образование, наполненное прозрачной желтоватой или бесцветной жидкостью – "киста из родниковой воды", иногда сочетается с перикардом с помощью тонкой ножки.
Клиническая картина в 30 % случаев отсутствует или проявляется незначительным тупой болью в груди, сердце, удушьем, кашлем, общей слабостью. У некоторых больных киста проявляется внезапными явлениями сдавливания органов средостения, аорты.
Важным в диагностике является рентгенологическое исследование. Форма тени овальная, недостаточно плотная, контуры ее четкие тени, часто пульсируют.
Во время дифференциальной диагностики нужно помнить о аневризму аорты, опухоли легкого, диафрагмальную грыжу. В таких случаях помогает диагностический пневмоторакс с последующей рентгенографией.
Лечение
опухолей и кист средостения только оперативное после установления диагноза. В случаях, когда отмечают быстро нарастающие гемодинамические и дыхательные нарушения, операцию проводят в неотложном порядке. Оперативный доступ зависит от расположения образования.Если опухоль локализуется в заднем средостении, применяют задньобічний разрез вдоль міжребрового промежутка, в случае локализации в переднем средостении – боковой или передньобічний доступ.
Послеоперационные осложнения – пневмоторакс, гемоторакс, медиастинит, эмфизема средостения.В послеоперационный период назначают антибиотикотерапию, сердечно-сосудистые препараты, меры, направленные на улучшение дыхательной функции легких и профилактики послеоперационной пневмонии. С целью профилактики эмфиземы и медиастинита рекомендуют дренировать средостение. Отдаленные результаты оперативного лечения по большей части благоприятные, если опухоль доброкачественная или при условии раннего оперативного лечения злокачественных опухолей.