Гнойно-воспалительные заболевания остаются серьезной проблемой у детей. Клиническая картина гнойных заболеваний изменилась, что связано с распространением антибіотикорезистентних форм микроорганизмов. Изменилась структура и течение гнойно-воспалительных заболеваний. Большой удельный вес этих заболеваний, их осложнения и последствия, которые приводят к инвалидизации в детском возрасте, обуславливает актуальность данной темы.
ГОСТРИИ ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ: ОСЛОЖНЕНИЯ И ПОСЛЕДСТВИЯ
Острый гематогенный остеомиелит наблюдается, по данным литературы, довольно часто и составляет 10 — 30 % среди гнойно-воспалительных заболеваний у детей. В связи с тяжкостю nepe6iry, большим количеством осложнений и неблагоприятных последствий, которые могут появиться на протяжении всего периода роста ребенка, гематогенный остеомиелит является медико-социальной проблемой. Впервые о лечении этой болезни мы узнали из работ Гиппократа, но сам термин «остеомиелит» предложил Raynaud (1831); что означает воспаление костного мозга.
В 1853 рощ французский xipypr Cn.M.E. Chassaignac описал классическую клиническую картину острого гематогенного остеомиелита.
Острый гематогенный остеомиелит (ГО) — патология преимущественно детского возраста. Мальчики болеют в 1,5 раза чаще девочек и в основном в возрасте 7 -15 лет. В 70 % случаев патологический процесс поражает длинные трубчатые кости, в первую очередь те, которые интенсивно растут (бедро, большеберцовая кость, плечо) и как правило, начинается с метафізу.
Jlyi Пастер (1880) проводя опыты из гноя больных остеомиелитом выделил микроб, который назвал стафилококком.
Garre (1893) экспериментом на co6i показал, что при остеомиелите нет специфического возбудителя.
Впоследствии было установлено, что любой микроб может вызывать остеомиелит, но основным его возбудителем является золотистый, или гноєтворний стафилококк, хотя современные исследования указывают на рост удельного веса грамотрицательной флоры и стрептококка.
Сначала процесс разворачивается как моноинфекция и с течением времени в большинстве случаев флора становится смешанной, преобладают микробные ассоциации.
Важным этиологическим фактором ГГО может быть вирусная инфекция, на фоне которой розвиваеться 40 — 50 % случаев заболевания остеоміелітом. Вирусы способствуют снижению защитных сил организма, повышают вирулентность микроорганизмов и создают благоприятные условия для их развития.
Большое количество теорий патогенеза ГГО подчеркивают, что это сложный вопрос полностью не изучен.
Сосудистая, аллергическая, нервно-рефлекторная — основные теории патогенеза, которые с разных точек зрения рассматривают механизм заболевания, отражают нарушение в организме.
Сосудистая, или емболічна теория, которую разработали Л.А.Бобров (1888) и Lexer, (1894), основанная на особенностях кровообращения длинных трубчатых костей у детей, замедление кровотока в метафізах и образовании бактериального эмбола, который викликае нарушение кровоснабжения, воспаление и некроз костной ткани.
Эта теория по сей день является одной из ведущих в патогенезе ГГО, она постоянно дополняется и конкретизируется.
Аллергическая теория, предложенная СМ. Дерижановим в 1937 рощ, впервые маэ экспериментальное подтверждение. Согласно аллергической теории СМ. Дерижанова, остеоміеліт может развиваться только в сенсибілізованому организме при наличии инфекции и неспецифического раздражения (травмы, охлаждение).
I. C. Венгеровский (1964) подтвердил, что аллергией можно объяснить множеством процессов, которые происходят в организме при остеомієлті. «Все это так сложно и не подлежит учету, что ни подтвердить, ни предупредить проявления сенсибилизации, ни даже установить ii существование и определить природу, которая вызвала аллергию, за небольшим исключением, нельзя».
Нейрорефлекторна теория (Сланський Н.Н.,1954, Башинская В.А., 1954, 1959) пояснюе возникновения остеомиелита длительным рефлекторным спазмом сосудов с нарушением кровообращения. Факторами, провоцирующими вазоспазм, могут быть раздражители внешней среды. При этом не отрицается роль сенсибилизации организма и наличия скрытой инфекции.
Значительный вклад в изучение патогенеза остеомиелита сделали ВЛ.Стецула, Ю.П.Кукуруза,(1966). Они проводили моделирование заболевание, которое вызывает расстройство внутршньокісткового кровообращения стафілококовим инфицированием и пришли к выводу, что частота возникновения заболевания зависит відвірулентності инфекции, количества микробов, состояния иммунологических реакций и степени нарушения кровообращения.
П.Т.Сягайло, А.Есть.Носарь (1979), моделируя остеомиелит, вводили животным в кістковомозковий канал культуру патогенного стафилококка с ланолином i с целью приближения патологии к клинической картины у человека повышали внутрикостный давление до 200 — 400 мм. вод. ст. в течение 15 — 20 мин., а потом кістковомозковий канал герметизировали, а на конечность накладывали давлячу повязку. Клиническая и рентгенологическая картина заболевания была типичной для острого остеомиелита.
В патогенезе ГГО имеют большое значение аутогенные источники микрофлоры — это кариозные зубы, миндалины, аденоиды, гнойные очаги на коже, инфекционные заболевания и др. В этой ситуации сенсибилизированный организм, а неспецифические раздражители (травма, охлаждение, усталость, болезни) могут вызвать в кости асептическое воспаление и при наличии микробов в кровотоке—развитие ГГО. Он протекает на фоне дефицита Т-лимфоцитов и повышение количества В-лимфоцитов. Улучшение состояния больных сопровождается ростом активности неспецифической резистентности организма и увеличением Т-лимфоцитов, снижение количества В— и В-лимфоцитов. Высокие цифры В— и В-лимфоцитов, особенно с повышением антител ЦС, является свидетельством развития гнойно-септического процесса (КриворученкоВ.И., 1980).
Механизм развития острого гнойного остеомиелита сложный, до конца не изучен. Классические современные данные о связи воспаления с мікроциркуляцією и иммунным ответом организма, использование существующих теорий патогенеза позволили Л В. Прокоповій и Л.Г. Татур (1979) показать патогенез ГГО схеме.
Центральное место в патологии остеомиелита занимает представление о структуре очага поражения кости и его морфогенеза, местного отображение отношений «микроб-макроорган". Для отделения острого остеомиелита характерно ексудативне воспаление типа серозно-гнойного, гнойно-деструктивного в форме флегмоны костного мозга, гнойно-деструктивного в форме острого абсцесса; при этом наблюдаются некротические изменения костной ткани — остеонекрози, нагноении остеонекрози, реже — неполные секвестры. Структурно хронический остеомієлітичний ячейка отличается от острого наличием сложного строения капсулы, что выделяет экссудат и некротические массы.
В зависимости от объема нарушения кровоснабжения секвестры могут быть тотальными, центральными, поверхностными, пластинчатыми. У малышей остеомієлітичний процесс разворачивается с метафізу и распространяется на эпифиз сквозь росткову зону. При отсутствии ядра оссификации вследствие морфо-функциональной незрелой зоны роста воспалительный процесс пенетрує ее в центральной части, при появлении ядра оссификации пенетрация происходит в периферической части зоны роста, а с оссификацией большей части эпифиза зона роста начинает выполнять функцию барьера и воспаления у старших детей распространяется на диафиз. Поэтому у малышей чаще всего бывает метаепіфізарний остеомиелит, а у детей старшего возраста — метадіафізарний.
Прогнозирование различных осложнений и последствий остеомиелита зависит от возраста ребенка, локализации и распространения деструктивного процесса в клетках.
Острый гематогенный остеомиелит — тяжелое гнойно-септическое заболевание костей, которое развивается на фоне изменения реактивности макроорганизма, связанного с процессом роста, и сопровождается значительным нарушением гомеостаза.
По клиническому течению выделяют острый и хронический гематогенный остеомиелит. С точки зрения лечебной тактики классификация ГГО Т.П.Краснобаєвим (1939) является наиболее простой и удобной, проверенной годами.
В зависимости от тяжести клинического течения различают следующие формы:
1) Токсическое (сверхострая, адинамічна, молниеносная). Это генерализованная форма с клиникой ендотоксичного шока. Заболевание начинается гипертермией с ознобом, мышечными болями, почти всегда у больного возбужденное состояние, бред, потеря сознания, судороги.
Тяжелая интоксикация быстро приводит к дыхательной и сердечно-сосудистой недостаточности; нарушение кровообращения вызывает интерстициальный отек, разворачивается клиника шоковой печени и тому подобное. Кожа сначала гиперемирована, затем бледная с акроціанозом, появляется петехиальная сыпь. Отмечается колаптоідне снижение артериального давления и ЦВД, невозможность определения пульса на периферических артериях. Развиваются олигурия, анурия.
Диагностировать токсическую форму ГГО с первых суток заболевания очень тяжело, потому что на фоне критического состояния локальные симптомы не успевают развиться и бывают малоинформативными. При отсутствии адекватного лечения больные умирают на 2-3 — е сутки. Только тщательное обследование больного с перкуссией костей, исследование подвижности в суставах, измерения внутрикостного давления и цитологією пунктата из очага пораженной кости дадут возможность диагностировать заболевания.
Септикопіємічна форма ГО проявляется острым началом с быстрым развитием интоксикации. Сразу или через несколько суток основное заболевание осложняется гнойными очагами в костях или других органах, чаще в легких, почках, сердце, печени, коже и подкожно-жировой клетчатке. Температура тела повышается до 39 – 40°С, развиваются колаптоїдні приступы, возбуждение, бред. На коже могут быть геморрагические высыпания.
Диагностика гематогенного остеомиелита с множественными очагами затруднена том, что метастатические очаги могут развиваться параллельно с основными или появляться на различных этапах его течения. При последовательном поражении костей на первый план выступает первичный очаг как за тяжестью и выраженностью общих явлений, так и по исходным состоянием заболевания. Метастазы на этом фоне могут протекать незаметно, а ухудшение состояния прежде всего связано с прогрессированием первичного очага.
Общеклинические признаки токсикоза выразительные, но относительно стабильны. Локальная клиническая симптоматика достаточно четкая и определяется с первых суток заболевания
Локальная форма (очаговая, или местная). Местные проявления заболевания более выражены, чем при токсической или септикопіємічній форме.
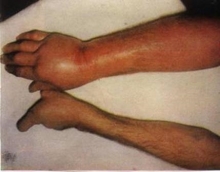
Вместе с общими симптомами: повышение температуры до 38 — 39°С, признаки интоксикации, появляются нарушения и боль при движении конечности, ее отек, затем гиперемия, флюктуация. Ребенок стонет, кричит от боли.
Диагностика острого гематогенного остеомиелита основывается прежде всего на клинических признаках и лабораторных методах исследования, но только специальные методы помогают верифицировать заболевание. Это реовазография, остеомедулографія, артериальная осцилографія, электротермометрия, эхолокация и др.
Наиболее решающей в диагностике заболевания является пункция костного очага воспаления. У детей младшего возраста, слишком толстых, тяжело сориентироваться, проксимальный или дистальный метафіз является первичной ячейкой, особенно в первые часы заболевания. Поэтому проводится одновременно пункция обеих метадіафізів пораженной косички с измерением давления и оценке макроскопического и микроскопического пунктата. Показатели костно-мозгового давления и характер пунктата позволяют не только подтвердить диагноз, но и дифференцированно перейти к лечению.
Рентгенологическое исследование в первые недели заболевания не дает возможности определить остеомиелит, но м'язотканинні изменения: увеличение объема периостальных тканей, исчезновение межмышечных прослоек являются первыми признаками заболевания. Пятнистый остеопороз ячейки и періости появляются только после 10 — 14 суток в зависимости от возраста ребенка и локализации процесса.
Диагностика остеомиелита коротких и плоских костей требует не только пункционной цитологической верификации, а очень часто трепанбіопсії с гистологическим исследованием.
Метаепіфізарні остеомієлітичні заболевания новорожденных и детей младшего возраста наиболее коварны своими последствиями в связи с повреждением суставных поверхностей и ростковых зон костей.
Клиника метаепіфізарного остеомиелита отличается значительным полиморфизмом. Классическая клиническая картина заболевания характеризуется острым течением. Ребенок становится беспокойным или вялым. Кожа бледная, иногда бывает желтуха. Повышение температуры в большинстве случаев незначительное 37,5 — 38°С.
Пораженная конечность занимает вынужденное положение, на образец псевдопарезу, активная подвижность резко снижена, пассивные движения вызывают беспокойство и крик. Поражения сустава — артрит и распространение отека на метафіз подтверждают диагноз остеомиелита вместе с пункцией сустава в случае наличия выпота и цитологическим исследованием.
Особое место среди форм остеомиелитического заболевания у детей занимают первично хронические или атипичные формы, которые характеризуются «холодным» течением, «смазанностью» клинических проявлений и отсутствием острого периода.
.С.Венгеровский (1964) различал: местный диффузный, склеротический, альбумінорний остеомиелит и внутрикостный абсцесс (Броди). С.Попкіров (1974) дополнил эту классификацию антибиотическим остеомиелитом.
Каждая из форм имеет свою локализацию и характерную рентгенологическую картину.
Местный диффузный остеомиелит локализуется в коротких и плоских костях и в длинных трубчатых. Рентгенологическая картина отмечается многими очагами остеолиза, отсутствием периостальной реакции в начале заболевания. Характерна мозаичная структура деструкции появляется через 1 — 2 месяца.
Склерозирующий остеомиелит называют новой костью. Чаще всего поражается диафиз и метафіз бедренной и большеберцовой костей. Клиническими признаками являются утолщение кости, уплотнения мышечных тканей. Рентгенологические особенности этой патологии — резкое сужение костно-мозгового канала или его облитерация, утолщение кости на основе плотного гомогенного склероза, иногда определяются очаги деструкции с маленькими секвестрами.
Альбумінозний остеомиелит — редкое заболевание, которое характеризуется сначала дискомфортом в концовке, впоследствии постоянной болью, через 1 — 2 месяца появляются отек, иногда гиперемия. Локальная температурная реакция незначительная. Чаще всего локализацией является дистальный метафіз бедра или проксимальный большеберцовой кости. На рентгенограмме определяется полость неправильной формы или кругообразная с периостальными наслоениями. Диагноз легко подтвердить пункцией очага по полученной альбуміноподібною жидкостью. Гистологические исследования отделения проявляют плазмоцелюлярну грануляционную ткань (тельце Русселия).
Абсцесс Броди локализуется в метафізах длинных трубчатых костей (большеберцовой, бедренной). Характеризуется нарушением функции конечности, болью в месте очага, который может беспокоить ночью, отеком, часто с явлениями артрита. Рентгенологическая картина — это овальной или колоподібної формы полость, которая имеет склерозирующую капсулу, может включать секвестры и находится на грани метафізу и эпифиза.
Антибіотичний остеомиелит является следствием неправильной антибиотикотерапии острого гематогенного остеомиелита, которая задерживает течение заболевания.
Процессы экссудации, разрушения и пролиферации мало выражены. Развитие очагов деструкции в костях и формирования небольших полостей с секвесторами идет вместе с ранним склерозуванням. Периостальная реакция незначительна или совсем отсутствует. Підгостре протекания и разнообразная рентгенологическая картина делают тяжелым дифференциальную диагностику антибіотичного остеомієліта и остеобластокластоми, еозінофільної гранулемы, тической формы саркомы.
Костный
туберкулез сегодня занимает первое место среди заболеваний, требующих дифференциального диагноза с ГГО.Среди костей скелета позвоночник, бедренный и коленный суставы поражаются чаще всего. У детей старшего возраста течение туберкулезного процесса в костях, как правило, подострый, а в младших может начинаться остро, с повышением температуры тела до фебрильных цифр. В анамнезе таких детей часто бывает контакт с больным открытой формой туберкулеза. Атрофия конечности, положительный симптом Александрова (утолщение кожной складки), холодные абсцессы и лимфоцитоз в анализах крови — характерные признаки туберкулеза костей. Реакция Манту и микрофлора навоза — туберкулезные палочки вместе с характерной рентгенологической картиной: остеопороз, мелкие секвестры, симптом «тающего сахара», отсутствие періостальноі реакции, центральное расположение очага помогают провести дифференциальный диагноз.
Злокачественные поражения костей
— остеогенная саркома и саркома Юинга — за клиническим признаком сходные с гематогенным остеомиелитом Заболевание начинается малозаметно—дискомфорт, вялость, белые в концовке, температура может быть нормальной, но иногда повышается до субфебрильной, а затем до фебрильных цифр.
Заболевание имеет волнообразное течение. Появляется утолщение кости, м'якотканинний компонент, боль особенно сильная ночью. В анализе крови анемия, высокая СОЭ. Рентгенологическая картина характеризуется очагами остеолиза и цибулеподібною реакцией надкостницы в виде козырька. Только пункция и трепанбіопсія позволяют дифференцировать заболевание.
Необходимо помнить о таких заболеваниях, как остеохондропатія, сифилис, ревматизм, бруцеллез, дают клиническую и рентгенологическую картину, сходную с гематогенным остемієлітом. Изучение анамнеза заболевания, клиника, специфические реакции в комплексе с рентгенологической картиной помогут в подтверждении диагноза.
Лечение острого гематогенного остеомиелита должно быть ранним, с учетом формы остеомиелита, возраста больного, локализации и объема первичного очага деструкции. Воздействие на микроорганизм и очаг заболевания являются основными направлениями лечения.
Генерализованные формы остеомиелита сопровождаются нарушением гомеостаза почти до развития септического шока. Поэтому объем коррекции гомеостаза, дезинтоксикация (гемосорбция, плазмо— и лімфофорез, УФО и ГБО) десенсибилизирующая, иммуно— и витаминотерапия, симптоматическое лечение зависят от состояния больного.
Воздействие на микроорганизм осуществляется путем подбора антибиотиков и других химиотерапевтических средств после цитологического и бактериологического исследований возбудителя в гное и крови больного. Применение антибактериальной терапии у больных острым и хроническим остеомиелитом является одним из направлений лечения и очень часто определяет судьбу больного. На основании идентификации возбудителя и его чувствительности к антибиотикам проводится целенаправленное лечение. При гінералізованих формах и отсутствии идентификации возбудителя может быть проведена антибиотикотерапия препаратами цефалоспоринового ряда (сульбактомакс), аминогликозидами в сплученні с метанідазолом или метрадином. Тиенам и діфлюкан являются препаратами выбора в тяжелейших ситуациях. Целесообразным является назначение антибиотиков, которые создают избирательно высокие концентрации в клеточной ткани. Пути введения антибиотиков могут быть: внутривенные, внутрикостные, внутримышечные, эндолимфатические. Как правило, назначаются пробиотики не менее как на 10 — 14 суток. Второй, а в некоторых случаях и третий курс антибиотиков назначается по выявленной флорой. Воздействие на очаг в комплексном лечении ГГО является наиболее важным.
Повышение внутрикостного давления выше 200 мм вод. ст. (норма 60 — 80 мм) или гнойный характер пунктата нуждаются неоспоримой декомпрессии иглами Сеппо или Алексюка экономной трепанации кости, в некоторых случаях провести вскрытие в месте абсцесса.
Декомпрессия и санация очага вместе с внутрішньокістковим введением антибиотиков приостанавливают распространение процесса.
При небольшом повышении внутрикостного давления и кров'янистому пунктате декомпрессия может проводиться без трепанации. Продолжительность от 7 до 21 суток.
У малышей с метаепіфізарним остеомиелитом влияние на очаг осуществляется пункциями суставов обязательно двумя иглами для лучшей санации в случае наличия выпота. Манипуляцию проводят 2 — 3 раза, при отсутствии эффекта может быть внедрено дренирование сустава мікроіригатором диаметром 1 — 2 мм на 3 — 5 суток. Физиотерапевтическое лечение с использованием лазерного излучения и магнитотерапия проводится курсами. Иммобилизация конечностей гипсовыми лонгетами или циркулярными повязками на 1,5 — 2 месяца зависит от состояния разрушения кости.
У малышей фиксация проводится с учетом повреждения эпифизов и возрастом больного шиной Шнейдерова, стременами Павлика, аппаратом Гнівківського и проч., продолжительность иммобилизации зависит от времени формирования поврежденных эпифизов и состояния суставных поверхностей.
Противорецидивные курсы лечения должны проводиться через 1 месяц после выписки, а затем через 2 — 3 месяцев.
Диспансерное наблюдение осуществляется два года, после этого ребенок передается ортопеду-травматологу, который должен проводить профилактику возможных вторичных осложнений после ГГО.
Острый гематогенный остеомиелит в 10 — 20 % случаев переходит в хронический, который имеет много общего с травматическим и огнестрельным, но ход его и очаг деструкции значительно отличаются.
Чередование ремиссии и обострения процесса на заболевание гематогенным остеомиелитом является признаком хронизации процесса.
У детей в возрасте до 5 — 7 лет при размерах очага до 3 см в диаметре лучшей является операция по Шеде в современной модификации.
Трепанация кости, секвестрэктомия и удаления некротических тканей может дополняться обработкой стенок полости лучом углекислотного лазера, заполнение кров'янисто-антибиотическим сгустком с ушиванием надокісття. В комплексном лечении хронического остеомиелита этот хирургический метод позволит полностью восстановить структуру кости.
У детей старшей группы оперативные вмешательства при хроническом остеомиелите выполняют также с трепанацией кости, секвестректомію и удаления некротических тканей, но пластика полости зависит от размеров и локализации очага.
Пластика по Шлюценом в модификациях дает хорошие результаты лечения хронического остеомиелита при небольших дефектах. Диафизарные локализации с тотальными секвестрами и диафизарные дефекты нуждаются не только заполнение полости или дефекта с помощью ауто— или алотрансплантатів, декальцинованої кости и прочее.
Множественные перфорации костных стенок в случае их выраженного склероза и пластика костных полостей аутоспонгіозою с аутологічним костным мозгом, (предпочтение отдается использованию фотомодифікованого аутоматеріалу, в котором после ультрафиолетового облучения значительно повышается остеогенний потенциал кістковомозкових клеток-предшественников за Л.В. Прокоповою.
Значительные успехи в лечении детей с хроническим остеомиелитом достигнуты также благодаря заполнению дефекта кістковонадокістним или костно-мышечным трансплантатами, с пересадкой фрагмента на сосудистой ножке при помощи микрохирургической техники. Компрессионно-дестракційні аппараты Илизарова, Волкова, Оганесяна и др. позволяют не только імобілізувати пораженную конечность или ее сегмент, но и сделать доступными манипуляции в месте деструкции. Комбинация компрессионно-дестракційного метода с костной пластикой решила проблему диафизарного дефекта и больших секвестральних полостей при хроническом остеомиелите.
Повторные оперативные вмешательства имеют меньше шансов на успех в связи с тем, что нарушение кровоснабжения очага и разрастание соединительной ткани, остеосклероз усложняют как интраоперационные действия, так и послеоперационное лечение больного. Целенаправленное обследование больного с хроническим остеомиелитом, адекватная предоперационная подготовка, санация очага и выбор метода заполнения костной полости определяют результат лечения.
В детском возрасте критерии выздоровления — отсутствие обострений и свищей, восстановление формы и функции конечности недостаточны. Необходимым является восстановление структуры пораженной кости. Только в этом случае можно предотвратить вторичные последствия заболевания.
Инвалидность у детей с осложнениями гематогенного остеомиелита и его вторичными последствиями значительная – до 30%. Это подвывих и вывих костей, патологические переломы, анкилозы, контрактуры, деформирующие артрозы, ложные суставы, осевые деформации, укорочения и удлинения конечностей. Ничто так не травмирует ребенка, подростка, физически и психологически, как эти повреждения; часто они перечеркивают жизненные планы родителей и больного ребенка. Поэтому проблема медико-социальной реабилитации становится важнейшим этапом лечения детей с гематогенным остеомиелитом.
Поэтапная реабилитация больных должна проводиться на протяжении всего периода роста, сначала под наблюдением детских хирургов, а затем ортопедов-травматологов.
Лимфаденит.
В большинстве случаев лимфаденит возникает как вторичное заболевание вследствие распространения инфекции из очагов, возникающих в других органах и тканях (гнойники различной локализации, кариес и др). Возможно развитие заболевания и в случае специфического процесса (туберкулез, сифилис и др).
Различают инфильтративную, абсцедуючу или гнойную формы заболевания и аденофлегмону.
На стадии инфильтрации, которая длится в среднем 2-3 суток, определяется локальная болезненность, температура повышается до субфебрильных цифр, проявления общей интоксикации организма выражены умеренно. Лечение консервативное, проводится по общим принципам лечения хирургической инфекции.
При абсцедуванні и аденофлегмоні температура тела повышается до фебрильных или, даже, гектичних значений, выраженные проявления общей интоксикации организма. Несвоевременное хирургическое лечение, заключающееся во вскрытии нарыва и его дренировании может привести к распространению и генерализации воспалительного процесса. Разрез кожи проводят в месте наибольшего размягчения кожи над гнояком, в случае необходимости, при распространении процесса, делают контрапертуру. Если гнойник находится на значительной глубине, вскрытие его производят после предварительной пункции иглой – по игле. Рана обязательно дренируется. Дальнейшее лечение осуществляется по общепринятым принципам.
Абсцесс. Флегмона.
Течение заболеваний у детей после периода новорожденности напоминает течение абсцессов и флегмон у взрослых. Симптомы общей интоксикации проявляют себя в зависимости от состояния иммунной системы ребенка. Наиболее частыми местами расположения гнояків есть конечности, спина и волосистая часть головы.
Паталогоанатомічною признаком, отличающим абсцесс от флегмоны является наличие четкой капсулы. Поэтому, при осмотре гнояків флегмона имеет размытые границы, часто с лімфангоїтом, тогда как абсцесс имеет более четкие контуры. В связи с этим раскрытие флегмон проводят в местах отслоения кожи, дополняя вскрытие контрапертурами, а абсцесс вскрывают в месте наибольшего размягчения кожи. Длина рассечек не должна превышать 1-2 см в зависимости от возраста ребенка, все слои тканей, находящиеся над гнояком должны быть раскрыты на одинаковую длину. Вскрытие различных анатомических участков выполняются по правилам Пирогова. Кроме того, хирург должен тупо пальцем или мягким зажимом разъединить все карманы нарыва, после чего провести его адекватное дренирование. Дальнейшее лечение проводится по общепринятым принципам гнойной хирургии.