Достаточно часто женщины после посещения кабинета гинеколога впервые слышат о диагнозе под названием «цервикальная эктопия». Термин этот не совсем понятный человеку без медицинского образования, а поэтому пациентки пытаются отыскать дополнительную информацию на эту тему. Так что представляет собой данная патология? Насколько она опасна? Под влиянием каких факторов развивается недуг и можно ли как-то предупредить его появление? На какие симптомы следует обратиться внимание? Ответы на эти вопросы принесут пользу многим читателям.
Цервикальная эктопия и эндоцервикоз шейки матки: что это такое?
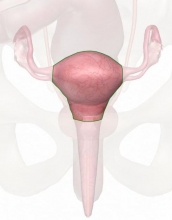
Конечно, в первую очередь женщины интересуются вопросом о том, что же представляет собой это заболевание. На самом деле недуг известен медицине под разными терминами — это и псевдоэрозия, эндоцервикоз шейки матки. Что это такое и насколько может быть опасным? Чтобы ответить на поставленный вопрос, надо прежде всего рассмотреть особенности женской анатомии. Шейка матки — нижняя часть органа, которая соединяет влагалище и полость матки. Внутри шейки проходит цервикальный канал. Влагалищную часть шейки покрывают весьма характерны плоские эпителиальные клетки, которые расположены в несколько слоев. А вот цервикальный канал выстлан одним слоем цилиндрического эпителия. У некоторых пациенток с тех или иных причин цилиндрические клетки распространяются на влагалищную часть шейки, замещая собой многослойный плоский эпителий. В таких случаях у женщин диагностируется цервикальная эктопия с плоскоклеточной метаплазией.
Физиологическая эктопия — что это?
Стоит отметить, что эта патология не всегда опасна. Специальную терапию назначают только при риске развития осложнений. В некоторых случаях замещение плоского эпителия и вовсе считается нормой. Например, подобные изменения в структуре шейки матки нередко обнаруживаются у девушек-подростков и молодых женщин. Связано это изменение тканей с повышением уровня половых гормонов (эстрогенов), что является абсолютно нормальным в этом возрасте. К физиологическим причинам можно отнести и беременность, ведь в этот период жизни организм женщины проходит через существенные гормональные изменения.
Какие причины появления патологического процесса?
Существуют и другие факторы риска, которые способны привести к патологическому распространению цилиндрического эпителия.
- Если речь идет о внешнем воздействии, то цервикальная эктопия может развиться на фоне проникновения инфекции в ткани шейки (включая и венерические заболевания).
- К факторам риска относят раннее начало половой жизни, травмы шейки во время полового акта, беспорядочная половая жизнь, использование барьерных противозачаточных средств (например, спирали), слишком частое применение спермицидов.
- Травмы шейки матки могут возникнуть во время родов, абортов, диагностических или терапевтических выскабливание.
- Что же касается внутренних факторов, то к ним можно отнести гормональный дисбаланс, например, при заболевании тех или иных органов эндокринной системы.
- К эндогенным причинам относят также затяжные воспалительные заболевания репродуктивной системы, на фоне которых может развиваться цервикальная эктопия (цервицит и иные недуги).
- Есть предположение о том, что к развитию патологии может привести прием гормональных противозачаточных средств, а также вредные привычки (особенно курение), работа на вредном производстве и наследственная предрасположенность. Тем не менее важность этих факторов еще не доказана, а поэтому среди исследователей вопрос остается открытым.
Какими симптомами проявляется болезнь?
Цервикальная эктопия шейки матки редко приводит к каким-либо ухудшений самочувствия. Как правило, патологию обнаруживают случайно во время планового осмотра. Внешние симптомы проявляются только в том случае, если эктопия осложненная воспалением.
К признакам можно отнести появление нехарактерных белей с неприятным запахом, а также зуд и дискомфорт в области наружных половых органов. Некоторые женщины жалуются на боль во время полового акта, а также появление кровянистых выделений по его завершении. Возможны жжение и болезненность во время мочеиспускания. Но опять же эти симптомы свидетельствуют о наличие воспалительного процесса в тканях шейки.
Эктопия и беременность: насколько это опасно?
В данном случае многое зависит от того, была ли выявлена цервикальная эктопия до или во время беременности. Если патология была диагностирована в период планирования ребенка, то лечение необходимо, особенно если во время исследований было выявлено воспалительный процесс с инфицированием. В таких случаях необходима антибактериальная терапия, после чего участок патологии прижигают. Если эктопия образовалась уже во время беременности, то, скорее всего, она связана с физиологическими изменениями и не требует лечения. В любом случае будущая мать должна проходить регулярные осмотры и сдавать анализы. При присоединении инфекции проводится щадящее антибактериальное лечение. Тем не менее прижечь «утра» можно только через 6-8 недель после родов.
Хроническая форма заболевания
О хронической форме заболевания говорят в том случае, если эктопия, наряду с осложнениями в форме воспалительного процесса не была диагностирована вовремя. Затяжное воспаление сопровождается примерно теми же симптомами, что и острая форма — пациентки жалуются на боль, неприятные выделения, зуд в области половых органов. Хроническая форма гораздо труднее поддается терапии и требует дополнительных диагностических мероприятий. Если не лечить воспаление цервикального канала и эктопию, то возможно появление других осложнений, вплоть до бесплодия.
Современные методы диагностики
на самом Деле цервикальная эктопия — это патология, которую достаточно просто выявить при обычном гинекологическом осмотре с помощью зеркал. Когда цилиндрические клетки шейки влагалища распространяются за допустимые пределы, то эти участки приобретают более красный цвет. Шейка матки будто покрыта небольшими ранками. Естественно, в дальнейшем необходимы и другие исследования для дифференциальной диагностики (данную патологию ведь нужно отличить от, например, истинной эрозии, онкологических заболеваний):
- Для начала из цервикального канала берется соскоб клеток. Образцы затем отправляются на цитологический анализ, который помогает определить наличие злокачественного перерождения.
- Проводится кольпоскопия, причем врач изучает структуру и состояние шейки матки, используя специальные растворы, которые здоровые и измененные клетки реагируют по-разному.
- Биопсия — исследование, которое проводится при подозрении на раковое заболевание. Во время процедуры врач иссекает небольшой участок, получая образцы тканей для дальнейшего лабораторного исследования.
- Бактериологический посев образцов, взятых из цервикального канала, позволяет определить, имеет ли место бактериальная инфекция, а также узнать точную разновидность возбудителя, выяснить его устойчивость к тем или иным видам антибиотиков.
- ПЦР-исследование показано при подозрении на вирусную инфекцию — это чуть ли не единственный способ точно определить возбудителя по особенностям его ДНК.
Медикаментозное лечение и его эффективность
Что делать, если у вас обнаружена цервикальная эктопия? Лечение в некоторых случаях и вовсе может не понадобиться. Например, у девочек-подростков патология нередко исчезает сама по себе после нормализации уровня гормонов. То же касается и беременных женщин — эктопия залечивается после родов и лактации. Специфическая медикаментозная терапия требуется в том случае, если патология осложнена инфекцией. В зависимости от разновидности возбудителя пациентке назначают антибактериальные, противовирусные или противогрибковые препараты. Если эктопия связана с гормональным дисбалансом, может быть проведено соответствующее лечение с помощью гормональных препаратов.
Другие методы терапии
Кроме медикаментозного лечения, иногда нужно удалить сам участок патологии для того, чтобы предотвратить дальнейшее «расползание» цилиндрического эпителия. Современная медицина предлагает несколько способов:
- Криодеструкция — участок с патологически измененными тканями воздействуют сверхнизкими температурами (по факту - жидким азотом).
- Химическая деструкция — процедура, при которой цилиндрический эпителий разрушают с помощью химически агрессивных растворов (например, «Ваготил», «Солковагин»).
- Диатермокоагуляция — прижигание псевдоэрозии с помощью электрических токов.
- Радиоволновая терапия — методика, которая позволяет устранить патологические участки с помощью токов большой частоты, причем без прямого контакта с тканями шейки матки.
- Лазерная деструкция — методика, которая позволяет быстро удалить очаги заболевания, снизив до минимума риск инфицирования тканей. Эта технология практически не требует реабилитационного периода.
Существуют профилактические методики?
К сожалению, не существует вакцины или любого другого лекарств, способных предотвратить развитие такого недуга. Тем не менее, если избегать факторов риска и следовать некоторым обычным рекомендациям, можно свести к минимуму вероятность появления такой патологии, как эктопия эпителия шейки матки. В частности, стоит отказаться от беспорядочных половых связей, так и в любом случае использовать защиту от венерических заболеваний. Любая инфекционная или воспалительная болезнь органов малого таза должна своевременно подвергаться лечению, ведь тогда вероятность осложнений снижается. Ни в коем случае не стоит самовольно применять гормональные препараты (в том числе и противозачаточные). Важно придерживаться правил личной гигиены.